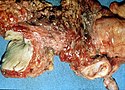
Anorektales Melanom
| Klassifikation nach ICD-10 | |
|---|---|
| C43.5 | Bösartiges Melanom des Rumpfes; Anus: Haut, Rand (-Gebiet); Haut der Brustdrüse; Perianalhaut |
| ICD-10 online (WHO-Version 2019) | |



Das anorektale Melanom, auch als anorektales malignes Melanom bezeichnet, ist eine seltene Krebserkrankung im Bereich von After und Rektum. Es gehört, im Gegensatz zu dem wesentlich häufigeren kutanen malignen Melanom (schwarzer Hautkrebs), zur Gruppe der mukosalen (‚zur Schleimhaut gehörenden‘) Melanome.[3]
Beschreibung
Das anorektale Melanom ist ein hochgradig bösartiger Tumor, der sich aus entarteten Melanozyten (Pigmentzellen) des Anoderms (Analhaut) entwickelt. Die meisten Tumoren entwickeln sich im Analkanal im Bereich der Linea dentata, beziehungsweise etwas unterhalb dieser Grenzlinie von Anoderm und Epithel des Rektums. Dort breiten sie sich unterhalb der Schleimhaut in das distale Rektum aus.[4] Im Vergleich zu den viel häufigeren kutanen malignen Melanomen wachsen anorektale Melanome wesentlich aggressiver und schneller.[5]
Epidemiologie
Etwa 1 bis 3 % aller malignen Melanome treten im Bereich des Anorektums (Anus und Rektums) auf. An der Gesamtheit aller bösartigen Tumoren in diesem Bereich hat das anorektale Melanom einen Anteil von 0,25 bis 1,25 %. Es ist daher eine ausgesprochen seltene Krebserkrankung. Bis zum Jahr 1982 waren lediglich 170[6] und bis zum Jahr 2000 weniger als 300 Fälle publiziert.[5][7] Andere Autoren berichteten 2004 von bis dato über 800 Fällen in der Literatur.[3] Männer und Frauen sind etwa gleich häufig betroffen, Afrikaner signifikant seltener als Europäer.[6] Allerdings ist die Datenlage wegen der Seltenheit der Erkrankung relativ dürftig.[8] Die größte epidemiologische Studie zum anorektalen Melanom kommt aus den Vereinigten Staaten. Danach liegt das Durchschnittsalter der Erkrankten im Bereich von 66 Jahren (± 16 Jahren).[9] Das Durchschnittsalter ist ab dem Jahr 1985 gesunken. Seither nahm auch die Inzidenz von 0,19 pro 1 Million Einwohner und Jahr (in den Jahren 1973 bis 1983) auf 0,385 pro 1 Million Einwohner und Jahr signifikant zu. Im Großraum San Francisco lag die Inzidenz bei der Gruppe der 25- bis 44-jährigen Männer in den Jahren 1988 bis 1992 mit 1,44 pro 1 Million Einwohner besonders hoch. Die vergleichsweise hohe lokale Inzidenz bei Männern wird auf die Mitbeteiligung von Infektionen mit dem Humanen Immundefizienz-Virus (HIV), zurückgeführt, die im Erhebungszeitraum in dieser Gegend im Vergleich zu den Rest-USA ebenfalls relativ hoch war.[3]
Nach dem Hautorgan, das mit Abstand am häufigsten der Entstehungsort eines malignen Melanoms ist, und dem Auge ist der Analkanal die dritthäufigste Lokalisation des malignen Melanoms.[10] Das primäre anorektale Melanom ist häufiger als Metastasen eines kutanen Melanoms in Anus und Rektum.[11][8]
Ätiologie und Pathogenese
Die Ätiologie des anorektalen Melanoms ist weitgehend unklar. Während beim kutanen malignen Melanom, dem weitaus häufigsten bösartigen Melanom, ein eindeutiger Zusammenhang zwischen der Dosis an Sonnen- beziehungsweise Ultraviolettstrahlung, die die Haut seit der Geburt erhalten hat, und dem Krebsrisiko besteht, ist dies beim anorektalen Melanom nicht der Fall.[12] Der anorektale Bereich ist zudem weitgehend vor schädigender Strahlung geschützt. Im australischen Bundesstaat Queensland, der weltweit die höchste Inzidenz für das kutane maligne Melanom hat, ist die anorektale Variante genauso selten wie in der restlichen Welt. Sonnenstrahlung ist somit weder ein Risikofaktor, noch hat sie für das anorektale Melanom einen präventiven Charakter.[13] Auch andere Risikofaktoren des kutanen malignen Melanoms, wie beispielsweise Xeroderma pigmentosum oder dysplastisches Nävussyndrom, haben keinen Einfluss auf die Wahrscheinlichkeit, an einem anorektalen Melanom zu erkranken.[8]
Alle Melanome haben ihren Ursprung in Melanozyten, die im embryonalen Zustand in der Neuralleiste gebildet werden und während der fetalen Entwicklung an viele Stellen des Körpers migrieren. Sie finden sich dann bevorzugt in der Haut, aber auch in den Augen (Retina und Chorioidea) und Schleimhäuten (Kopf-Hals-Region, Anorektum und weibliche Genitalien). Durch noch weitgehend unbekannte äußere Stimuli können diese Zellen entarten, ein Teil davon dem Immunsystem entkommen und in der weiteren Karzinogenese sich zu einem bösartigen Tumor entwickeln.[8]
Beim kutanen Melanom liegt sehr oft eine Ras-Mutation, speziell in Codon 61 von NRAS, vor. Beim anorektalen Melanom ist diese Mutation nur selten zu beobachten.[12]
Symptome
Das Leitsymptom des anorektalen Melanoms sind mehr oder weniger starke rektale Blutungen. Die Betroffenen klagen zudem über Schwellungen, anales Nässen und Schmerzen. Diese Symptomatik ist der des weit verbreiteten Hämorrhoidalleidens sehr ähnlich. Dies führt oft dazu, dass die Symptome des anorektalen Melanoms als ‚Hämorrhoiden‘ (selbst) diagnostiziert und (selbst) behandelt werden.[14] Von den ersten Symptomen bis zur korrekten Diagnose vergehen im Durchschnitt fünf Monate,[3][15] so dass bei sehr vielen Patienten bereits eine Metastasierung stattgefunden hat, die die Prognose wesentlich verschlechtert.[16][17][17] Es wird geschätzt, dass bei 40 bis 70 % der Patienten zum Zeitpunkt der Erstdiagnose bereits eine Metastasierung in die Lymphknoten beziehungsweise in andere Organe stattgefunden hat.[18]
In späteren Stadien der Erkrankung kann sich bei den Betroffenen ein Fremdkörpergefühl im Rektum einstellen. Hinzu kommen Schmerzen und Unregelmäßigkeiten beim Stuhlgang und analer Juckreiz (Pruritus ani).[5]
Diagnose
Das anorektale Melanom kann sich an allen Positionen des Anorektums entwickeln. Bevorzugt ist zu etwa 35 % das Rektum. Es folgen der Analkanal mit etwa 21 % und der Analrand mit 15 %. Bei den restlichen 29 % kann der Entstehungsort nicht mehr festgestellt werden, da der Tumor sich bereits in mindestens zwei Zonen manifestiert hat.[3]
Die meisten anorektalen Melanome sitzen breitbasig auf der Schleimhaut. Seltener präsentieren sie sich als gestielter, polypenartiger (polypöser) Tumor. In ihrer Größe können sie von wenigen Millimetern bis über 100 mm variieren. Die Tumoren können ulzerieren und zu mehreren im Anorektum vorliegen.[3] Sie haben meist einen schwärzlichen Farbton, allerdings sind 20 bis 50 % der anorektalen Melanome nicht pigmentiert, das heißt amelanotisch. In diesem Fall ist die Verwechslungsgefahr mit anderen Gewebeneubildungen oder Hypertrophien besonders hoch.[5]
Nach der rektalen digitalen Palpation und einer Proktoskopie werden meist bildgebende Verfahren zur weiteren Beurteilung der Erkrankung eingesetzt. Mit der endorektalen Sonografie (Ultraschalluntersuchung) kann die Infiltrationstiefe des Tumors ermittelt werden. Mittels Computertomographie (CT) und Magnetresonanztomographie (MRT) kann eine mögliche Metastasierung abgeklärt werden.[5]
In der Labormedizin können die immunhistologischen Tumormarker S-100-Protein, HMB-45, Melan A und Microphthalmie-assoziierter Transkriptionsfaktor (MITF) zur Diagnosestellung herangezogen werden. Histologisch sind die entarteten Melanozyten ausgesprochen polymorph (vielgestaltig). So können beispielsweise pleomorphe und zum Teil mehrkernige Tumorriesenzellen sowie globoide oder spindelartige Zellverbände beobachtet werden.[3] Amelanotische Tumoren oder Tumorzellen ohne junktionale Veränderungen sind mit der herkömmlichen Histologie nur unzureichend zu diagnostizieren.[8]
Wegen der Seltenheit des anorektalen Melanoms gibt es bisher keine etablierte TNM-Klassifikation für diese Krebserkrankung. Eine von vielen Arbeitsgruppen übernommene vereinfachte Klassifikation[19] sieht drei Stadien vor:[3]
- Stadium I: lokales Wachstum
- Stadium II: Lymphknotenmetastasierung
- Stadium III: Fernmetastasierung
Nicht selten ist ein anorektales Melanom der Zufallsbefund einer Hämorrhoidektomie.[20][3]
Im Durchschnitt vergehen von den ersten Symptomen bis zum Arztbesuch vier bis sechs Monate.[21] Dies ist unter anderem in dem Schamgefühl der Patienten begründet. Der anorektale Bereich ist für viele eine Tabuzone. Andererseits werden die Symptome als nicht so schwerwiegend eingestuft und meist wesentlich harmloseren Erkrankungen, beispielsweise Hämorrhoiden,[22] Marisken oder Kondylomen, zugeordnet.[8]
Bedingt durch die späte Diagnosestellung und das aggressive Tumorwachstum, ist bei vielen Patienten die Krebserkrankung bei der Erstdiagnose schon weit vorangeschritten und die Prognose ist deshalb ausgesprochen ungünstig. Zu diesem Zeitpunkt sind die Tumoren bereits über 1 cm dick und ulzerieren meist.[20][23] Die Tumoren metastasieren bevorzugt in die Lymphknoten der Leiste und des Mesenteriums. Zum Zeitpunkt der Diagnose hat etwa ein Drittel der Patienten bereits Metastasen.[24] Außer den genannten Lymphknotenbereichen sind vor allem die Leber, die Lunge, die Haut und das Gehirn von Metastasen befallen.[25][23][8]
Therapie
Die operative Entfernung des Tumors ist die Therapie der Wahl.[5] Zwei prinzipiell unterschiedliche Verfahren können dabei zur Anwendung kommen:
- Die Exzision weit im Gesunden, auch ‚weite lokale Exzision‘ genannt (engl. wide local excision, WLE). Dabei wird der Tumor mit einem Sicherheitsabstand im gesunden Gewebe herausgeschnitten.
- Die abdominoperineale Rektumexstirpation, auch ‚Operation nach Miles‘ (engl. abdominal perineal resection, APR) genannt, ist die radikale komplette Entfernung von Colon sigmoideum, Enddarm und Schließmuskelapparat.
Bis heute ist unklar, welche Methode die besseren Ergebnisse bezüglich der mittleren Überlebensrate für den Patienten liefert. Es gibt, wegen der Seltenheit der Erkrankung, dazu keine randomisierten vergleichenden Studien und zu wenige Patienten ohne Metastasen zum Zeitpunkt der Operation. In den meisten Fällen ist der operative Eingriff rein palliativ. Eine Heilung ist nicht mehr möglich. Die abdominoperineale Rektumexstirpation ist bezüglich der Lebensqualität – Stichwort: dauerhaftes Enterostoma – der deutlich weniger morbiden weiten lokalen Exzision klar unterlegen. Unabhängig vom Operationsverfahren gibt es keine Langzeitüberlebenden mit Metastasen in den Lymphknoten oder anderen Organen. Einige Autoren empfehlen die abdominoperineale Rektumexstirpation daher nur im Fall eines Rezidivs oder wenn eine Exzision weit im Gesunden nicht möglich ist.[8][5][26][27]
Eine Lymphadenektomie (Entfernung von Lymphknoten) wird üblicherweise dann durchgeführt, wenn es Hinweise für einen Befall der Lymphknoten gibt. Eine rein prophylaktische Entfernung der Lymphknoten ist nicht vorteilhaft und wird von vielen Autoren abgelehnt.[28][5]
Der therapeutische Erfolg von adjuvanten Therapien, wie beispielsweise einer prä- oder postoperativen Strahlen- oder Chemotherapie, sowie einer Krebsimmuntherapie, beispielsweise mit Interferon α-2b, Interleukin-2 (IL-2) oder Bacillus Calmette-Guérin (BCG) ist nicht gesichert und nicht standardisiert.[5][29]
Prognose
Die Prognose ist bei einem anorektalen Melanom ausgesprochen schlecht.[30] Die Fünfjahresüberlebensrate liegt im Bereich von 5 bis 20 %. Die mittlere Überlebenszeit zwischen 12 und 25 Monaten.[31] Alter, Geschlecht und Ethnie haben keinen Einfluss auf das Überleben.[32] Selbst frühzeitige Zufallsbefunde nicht symptomatischer anorektaler Melanome, beispielsweise nach einer Hämorrhoid- oder einer Polypektomie (Entfernung von Darmpolypen), oder Tumoren mit einem Durchmesser kleiner als 2 cm haben eine ausgesprochen schlechte Prognose. Die Art der operativen Behandlung hat ebenfalls keinen Einfluss auf die Überlebensrate.[30]
Erstbeschreibung
Das anorektale Melanom wurde erstmals 1857 von W. D. Moore am Londoner Middlesex Hospital[33] bei einem 65-jährigen Patienten beschrieben.[5]
Weiterführende Literatur
- A. Heeney, J. Mulsow, J. M. Hyland: Treatment and outcomes of anorectal melanoma. In: The Surgeon. Band 9, Nummer 1, Februar 2011, S. 27–32. doi:10.1016/j.surge.2010.07.007. PMID 21195328. (Review).
- A. N. Meguerditchian, S. H. Meterissian, K. B. Dunn: Anorectal melanoma: diagnosis and treatment. In: Diseases of the Colon and Rectum. Band 54, Nummer 5, Mai 2011, S. 638–644. doi:10.1007/DCR.0b013e31820c9b1b. PMID 21471767. (Review).
- D. M. Iddings, A. J. Fleisig u. a.: Practice patterns and outcomes for anorectal melanoma in the USA, reviewing three decades of treatment: is more extensive surgical resection beneficial in all patients? In: Annals of Surgical Oncology. Band 17, Nummer 1, Januar 2010, S. 40–44. doi:10.1245/s10434-009-0705-0. PMID 19774417. PMC 2809795 (freier Volltext).
- D. Row, M. R. Weiser: Anorectal melanoma. In: Clinics in Colon and Rectal Surgery. Band 22, Nummer 2, Mai 2009, S. 120–126. doi:10.1055/s-0029-1223844. PMID 20436837. PMC 2780244 (freier Volltext).
- C. D. Olinici, I. L. Muntean u. a.: Anorectal melanoma. Case report and review of the literature. (PDF-Datei; 431 kB) In: Romanian journal of morphology and embryology. Band 48, Nummer 3, 2007, S. 299–302, ISSN 1220-0522. PMID 17914500. (Review).
- I. Bıyıkoğlu, Z. A. Oztürk u. a.: Primary anorectal malignant melanoma: two case reports and review of the literature. In: Clinical Colorectal Cancer. Band 6, Nummer 7, Mai 2007, S. 532–535. doi:10.3816/CCC.2007.n.020. PMID 17553203.
- U. Keilholz, D. Schadendorf, N. E. Bechrakis: Seltene melanozytäre Tumoren. In: Der Onkologe. Band 3, 2006, S. 212. doi:10.1007/s00761-006-1038-2
- M. Glanemann, F. Morgotta u. a.: Malignes Melanom am anorektalen Übergang. In: Chirurgische Gastroenterologie. Band 22, Nummer 4, 2006, S. 278–282. doi:10.1159/000096012
- G. Wagner: Das anorektale maligne Melanom. In: Akt Dermatol. Nummer 32, 2006, S. 353–356. doi:10.1055/s-2006-944560
- B. Kayhan, N. Turan u. a. A rare entity in the rectum: Malignant melanoma. In: Turk J Gastroenterol. Band 14, Nummer, 2003, S. 273–275, ISSN 1300-4948. PMID 15048605.
- O. Ben-Izhak, M. Bar-Chana u. a.: Ki67 antigen and PCNA proliferation markers predict survival in anorectal malignant melanoma. In: Histopathology. Band 41, Nummer 6, Dezember 2002, S. 519–525. PMID 12460204.
- B. Siegal, D. Cohen, E. T. Jacob: Surgical treatment of anorectal melanomas. In: The American Journal of Surgery. Band 146, Nummer 3, September 1983, S. 336–338. PMID 6614323.
- B. C. Morson, H. Volkstädt: Malignant melanoma of the anal canal. In: Journal of Clinical Pathology. Band 16, Nummer 2, März 1963, S. 126–132. PMID 16811001. PMC 480513 (freier Volltext).
Einzelnachweise
- ↑ S. Liptrot, D. Semeraro u. a.: Malignant melanoma of the rectum: a case report. In: Journal of medical case reports. Band 3, 2009, S. 9318, ISSN 1752-1947. doi:10.1186/1752-1947-3-9318. PMID 20062747. PMC 2803841 (freier Volltext).
- ↑ a b C. N. Stoidis, B. G. Spyropoulos u. a.: Diffuse anorectal melanoma; review of the current diagnostic and treatment aspects based on a case report. In: World journal of surgical oncology. Band 7, 2009, S. 64, ISSN 1477-7819. doi:10.1186/1477-7819-7-64. PMID 19671138. PMC 2731760 (freier Volltext).
- ↑ a b c d e f g h i B. M. Helmke, H. F. Otto: Das anorektale Melanom. In: Der Pathologe. Band 25, Nummer 3, Mai 2004, S. 171–177, ISSN 0172-8113. doi:10.1007/s00292-003-0640-y. PMID 15138698. (Review).
- ↑ C. M. Fenoglio-Preiser, A. E. Noffsinger u. a.: Gastrointestinal pathology. An atlas and text. 2. Auflage, Lippincott-Raven, 1998, ISBN 0-397-51640-1, S. 1120–1125.
- ↑ a b c d e f g h i j K.-H. Ebert, H. J. Meyer: Anorektales malignes Melanom . In: Coloproctology. Band 23, Nummer 4, 2001, S. 220–224, doi:10.1007/PL00001898
- ↑ a b J.-O. Gebbers, W. Remmele: Analregion. Kapitel 8 in: W. Remmele (Hrsg.): Pathologie 2: Verdauungstrakt. 2. Auflage, Gabler Wissenschaftsverlage, 1996, ISBN 3-540-60119-8, S. 701. eingeschränkte Vorschau in der Google-Buchsuche
- ↑ C. Tsigris, E. Pikoulis u. a.: Malignant melanoma of the anorectal area. Report of two cases. In: Digestive Surgery. Band 17, Nummer 2, 2000, S. 194–196, ISSN 0253-4886. PMID 10781992.
- ↑ a b c d e f g h M. Singer, M. G. Mutch: Anal melanoma. In: Clinics in Colon and Rectal Surgery. Band 19, Nummer 2, Mai 2006, S. 78–87, ISSN 1530-9681. doi:10.1055/s-2006-942348. PMID 20011314. PMC 2780102 (freier Volltext).
- ↑ B. Cagir, M. H. Whiteford u. a.: Changing epidemiology of anorectal melanoma. In: Diseases of the Colon and Rectum. Band 42, Nummer 9, September 1999, S. 1203–1208, ISSN 0012-3706. PMID 10496563.
- ↑ H. Volkstädt und B. C. Morson: Das primäre maligne Melanom des analen Kanals. In: Langenbeck's Archives of Surgery. Band 302, Nummer 2, 1963, S. 194–209, doi:10.1007/BF01441054. PMID 13997801.
- ↑ M. Pandey, A. Mathew u. a.: Primary malignant melanoma of the mucous membranes. In: European Journal of Surgical Oncology. Band 24, Nummer 4, August 1998, S. 303–307, ISSN 0748-7983. PMID 9724998.
- ↑ a b J. Heyn, M. Placzek u. a.: Malignant melanoma of the anal region. In: Clinical and Experimental Dermatology. Band 32, Nummer 5, September 2007, S. 603–607, ISSN 0307-6938. doi:10.1111/j.1365-2230.2007.02353.x. PMID 17376215. (Review).
- ↑ B. J. Miller, L. F. Rutherford u. a.: Where the sun never shines: anorectal melanoma. In: The Australian and New Zealand journal of surgery. Band 67, Nummer 12, Dezember 1997, S. 846–848, ISSN 0004-8682. PMID 9451338.
- ↑ K. B. Kim, A. M. Sanguino u. a.: Biochemotherapy in patients with metastatic anorectal mucosal melanoma. In: Cancer. Band 100, Nummer 7, April 2004, S. 1478–1483, ISSN 0008-543X. doi:10.1002/cncr.20113. PMID 15042682.
- ↑ H. J. Wanebo, J. M. Woodruff u. a.: Anorectal melanoma. In: Cancer. Band 47, Nummer 7, April 1981, S. 1891–1900, ISSN 0008-543X. PMID 6164474.
- ↑ F. Belli, G. F. Gallino u. a.: Melanoma of the anorectal region: the experience of the National Cancer Institute of Milano. In: European journal of surgical oncology. Band 35, Nummer 7, Juli 2009, S. 757–762, ISSN 1532-2157. doi:10.1016/j.ejso.2008.05.001. PMID 18602790.
- ↑ a b C. A. Pfortmüller, D. Rauch, A. Born:Hämorrhoiden der aussergewöhnlichen Art. ( des vom 19. Dezember 2015 im Internet Archive) Info: Der Archivlink wurde automatisch eingesetzt und noch nicht geprüft. Bitte prüfe Original- und Archivlink gemäß Anleitung und entferne dann diesen Hinweis. (PDF-Datei; 307 kB) In: Schweiz Med Forum. Band 11, Nummer 12, 2011. S. 218–219.
- ↑ G. K. Schwandner, M. Betzler, V. Götze: Das Melanom im Anorectum. In: Der Chirurg. Band 55, Nummer 3, März 1984, S. 168–170, ISSN 0009-4722. PMID 6714017.
- ↑ K. Nagel, F. Ghussen, M. Günther: Das maligne Melanom des Anorektums. In: Deutsche medizinische Wochenschrift (1946). Band 111, Nummer 9, Februar 1986, S. 337–341, ISSN 0012-0472. doi:10.1055/s-2008-1068452. PMID 3948732.
- ↑ a b S. Goldman, B. Glimelius, L. Påhlman: Anorectal malignant melanoma in Sweden. Report of 49 patients. In: Diseases of the Colon and Rectum. Band 33, Nummer 10, Oktober 1990, S. 874–877, ISSN 0012-3706. PMID 1698595.
- ↑ P. Pessaux, M. Pocard u. a.: Surgical management of primary anorectal melanoma. In: British Journal of Surgery. Band 91, Nummer 9, September 2004, S. 1183–1187, ISSN 0007-1323. doi:10.1002/bjs.4592. PMID 15449271.
- ↑ M. W. Felz, G. B. Winburn u. a.: Anal melanoma: an aggressive malignancy masquerading as hemorrhoids. In: Southern medical journal. Band 94, Nummer 9, September 2001, S. 880–885, ISSN 0038-4348. PMID 11592745.
- ↑ a b P. H. Cooper, S. E. Mills, M. S. Allen: Malignant melanoma of the anus: report of 12 patients and analysis of 255 additional cases. In: Diseases of the Colon and Rectum. Band 25, Nummer 7, Oktober 1982, S. 693–703, ISSN 0012-3706. PMID 7128372.
- ↑ G. H. Weyandt, A. O. Eggert u. a.: Anorectal melanoma: surgical management guidelines according to tumour thickness. In: British journal of cancer. Band 89, Nummer 11, Dezember 2003, S. 2019–2022, ISSN 0007-0920. doi:10.1038/sj.bjc.6601409. PMID 14647131. PMC 2376860 (freier Volltext).
- ↑ C. L. Slingluff, R. T. Vollmer, H. F. Seigler: Anorectal melanoma: clinical characteristics and results of surgical management in twenty-four patients. In: Surgery. Band 107, Nummer 1, Januar 1990, S. 1–9, ISSN 0039-6060. PMID 2296748.
- ↑ B. Ceccopieri, A. R. Marcomin u. a.: Primary anorectal malignant melanoma: report of two cases. In: Tumori. Band 86, Nummer 4, 2000 Jul-Aug, S. 356–358, ISSN 0300-8916. PMID 11016729. (Review).
- ↑ J. T. Droesch, D. R. Flum, G. N. Mann: Wide local excision or abdominoperineal resection as the initial treatment for anorectal melanoma? In: American journal of surgery. Band 189, Nummer 4, April 2005, S. 446–449, ISSN 0002-9610. doi:10.1016/j.amjsurg.2005.01.022. PMID 15820458. (Review).
- ↑ U. Vorpahl, E. Jäger u. a.: Die Wertigkeit der Leistendissektion beim anorektalen Melanom. In: Zentralblatt für Chirurgie. Band 121, Nummer 6, 1996, S. 483–486, ISSN 0044-409X. PMID 8767336.
- ↑ A. Trupka, M. Siebeck, M. Volkenandt: Anorektale maligne Melanome. In: M. Volkenandt, G. Plewig (Hrsg.): Manual Maligne Melanome – Empfehlungen zur Diagnostik, Therapie und Nachsorge. 5. Auflage, Zuckschwerdt, 2000, ISBN 3-886-03697-9, S. 116–118.
- ↑ a b C. Thibault, P. Sagar u. a.: Anorectal melanoma – an incurable disease? In: Diseases of the Colon and Rectum. Band 40, Nummer 6, Juni 1997, S. 661–668, ISSN 0012-3706. PMID 9194459.
- ↑ D. Bussen, G. Weyandt u. a.: Das anorektale Melanom — eine seltene Manifestation. In: Coloproctology. Band 25, Nummer 6, 2003, S. 308–313, doi:10.1007/s00053-003-5107-3
- ↑ M. A. Weinstock: Epidemiology and prognosis of anorectal melanoma. In: Gastroenterology. Band 104, Nummer 1, Januar 1993, S. 174–178. PMID 8419240.
- ↑ W. Moore: Recurrent melanoma of the rectum after previous removal from the verge of the anus in a man aged sixty-five. In: The Lancet. Nummer 1, 1857, S. 290.
Auf dieser Seite verwendete Medien
Autor/Urheber: Sarah Liptrot, David Semeraro, Adam Ferguson and Nicholas Hurst, Lizenz: CC BY 2.0
Foto eines anorektalen Melanoms nach abdominoperinealer Rektumexstirpation bei einem 55-jährigen Mann.
Autor/Urheber: Christos N Stoidis, Basileios G Spyropoulos, Evangelos P Misiakos, Christos K Fountzilas, Panorea P Paraskeva and Constantine I Fotiadis, Lizenz: CC BY 2.0
Foto eines anorektalen Melanoms nach abdominoperinealer Rektumexstirpation bei einem 57-jährigen Mann.
Autor/Urheber: Christos N Stoidis, Basileios G Spyropoulos, Evangelos P Misiakos, Christos K Fountzilas, Panorea P Paraskeva and Constantine I Fotiadis, Lizenz: CC BY 2.0
Microscopic view of the permanent section. Spindle-shaped cells, resembling fibrosarcoma cells, with melanin pigment. Anorectal melanoma.