Erysipel
| Klassifikation nach ICD-10 | |
|---|---|
| A46 | Erysipel |
| ICD-10 online (WHO-Version 2019) | |
| Klassifikation nach ICD-11 | |
|---|---|
| 1B70.0 | Erysipel |
| 1B70.00 | Erysipel des Gesichts |
| 1B70.01 | Erysipel des äußeren Ohrs |
| 1B70.02 | Erysipel der unteren Extremität |
| 1B70.0Y | Erysipel sonstiger näher bezeichneter Lokalisation |
| 1B70.0Z | Erysipel, nicht näher bezeichnet |
| ICD-11: Englisch • Deutsch (Vorabfassung) | |

Das Erysipel (Betonung: Erysi'pēl, wörtliche Bedeutung etwa gerötete Haut: altgriechisch ἐρυσίπελας erysipelas) ist eine bakterielle Infektion und Entzündung der oberen Hautschichten (seltener der Schleimhaut) und Lymphwege und zeigt sich als scharf begrenzte flächenhafte starke Rötung. Das Erysipel geht von kleinen Hautverletzungen aus und tritt meist im Gesicht, an Armen oder Beinen und seltener am Nabel auf. Andere Bezeichnungen für das Erysipel sind Wundrose, Rose und Rotlauf, im Gesichtsbereich auch Gesichtsrose.
Ursache
Ursache ist meist eine akute Infektion der Haut durch β-hämolysierende Streptokokken der Gruppe A (Streptococcus pyogenes). Selten können andere Erreger für die Entstehung eines Erysipels verantwortlich sein. Dazu gehören Streptokokken anderer Gruppen, Staphylococcus aureus und gramnegative Stäbchen wie Klebsiella pneumoniae. Die Eintrittspforte für die Krankheitserreger ist häufig ein Epitheldefekt – eine Wunde, eine Rhagade oder Fußpilz. Beispielsweise verformt sich bei Fußpilz der Nagel, was meist zu kleinen Verletzungen des Nagelbetts und damit zu einer Eintrittspforte für Bakterien führt. Insbesondere chronische Wunden stellen in Folge des verlängerten Wundverlaufs eine fortbestehende Eintrittspforte für Bakterien dar und können zu einem Erysipel führen.[1] In einigen Fällen kann keine auslösende Wunde gefunden werden.
Patienten mit Wassereinlagerungen im Gewebe (Ödemen) sind stärker gefährdet, an einem Erysipel zu erkranken, insbesondere bei vorbestehendem Lymphgefäßschaden. Grund hierfür ist, dass die Lymphbahnen einen Abtransport von eingedrungenen Bakterien in die Lymphknoten bewirken, dort werden dann die Bakterien durch Abwehrzellen abgetötet. Beim Lymphgefäßschaden funktioniert dieser Transport nur bedingt.
Symptome
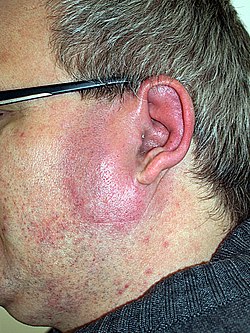
Typisch für das Erysipel ist eine sich rasch ausbreitende, hochrote, abgestufte, flammenförmige, scharf begrenzte und schmerzhafte Hautrötung. Die gerötete Haut liegt zunächst noch im Niveau der Umgebung, schwillt später an und ist überwärmt. Die Symptome können von kleinen roten Punkten ohne Begleiterscheinungen bis zur hochfieberhaften Infektion („Rotlauffieber“) mit Schüttelfrost und schwerer Beeinträchtigung reichen. In einigen Fällen bilden sich Blasen, die einbluten können (bullöses Erysipel/hämorrhagisches Erysipel).
Verlauf
Nach einer Inkubationszeit von wenigen Stunden bis zu zwei Tagen beginnt das Erysipel meistens plötzlich mit Fieber und Schüttelfrost. Erst Stunden später zeigen sich die typischen Hautveränderungen.
Diagnose und Differentialdiagnose
Das Erkennen eines Erysipels durch „Blickdiagnose“ auch ohne Erregernachweis ist meist unproblematisch. Schwierigkeiten bereiten Erysipele auf vorgeschädigter Haut, z. B. bei einem postthrombotischen Syndrom. Verwechslungsgefahr besteht mit einer so genannten Stauungsdermatitis vor allem an den Beinen oder mit einer akuten Dermatitis im Gesicht. Ein sich symmetrisch vom Nasenrücken auf die angrenzenden Wangen ausbreitendes Erysipel wird als „Schmetterlingserysipel“ bezeichnet. Dies ist zu unterscheiden von einem Schmetterlingserythem beim Lupus erythematodes. Auch eine allergische Kontaktdermatitis oder ein Angioödem sind von einem Erysipel abzugrenzen. Bei dem nicht seltenen Erysipel der Ohrmuschel ist differentialdiagnostisch eine Perichondritis in Betracht zu ziehen. Eine unter Umständen zu Beginn ähnlich aussehende bakterielle Erkrankung der Haut und Unterhaut, die aber einen rasenden Verlauf hat, ist die nekrotisierende Fasziitis. Differentialdiagnostisch muss auch die Möglichkeit des Anfangsstadiums einer Lyme-Borreliose, ausgelöst durch einen Zeckenstich, abgeklärt werden. Hier muss es nicht immer zu einer kreisförmigen Rötung kommen, sondern es kann sich auch ein sogenanntes Erythema migrans, eine flächige Hautrötung ausbilden, die leicht mit einem Erysipel zu verwechseln ist. Dies sollte mithilfe eines großen Blutbildes inklusive Untersuchung des Borrelien-Titers vorsichtshalber abgeklärt werden.
Behandlung
Patienten mit bullösem (blasenbildendem) oder bullös-hämorrhagischem (blasenbildend-blutendem) Erysipel werden meist stationär ins Krankenhaus aufgenommen. In der Regel ist eine hochdosierte intravenöse antibiotische Therapie notwendig, da das Erysipel eine ausgesprochene Neigung zu Rezidiven (Rückfällen) zeigt. An erster Stelle stehen Penicillin oder Cephalosporine wie Cefuroxim. Die Therapie bei schwerer Erkrankung (herabgesetztes Allgemeinbefinden, hohes Fieber etc.) erfolgt als intravenöse Dauertropfinfusion.
Die Behandlung leichterer Formen kann auch mit Antibiotikatabletten erfolgen. Tritt während einer nichtstationären Behandlung eine Blasenbildung (bullös) auf, muss sofort der Arzt aufgesucht werden, um eine Verschlimmerung zum offenen (hämorrhagischen) Zustand zu verhindern.
Antibiotikaresistenzen gegen Penicillin stellen bei der Behandlung der Erkrankung fast nie ein Problem dar. Zur Akutbehandlung werden weiterhin kühlende Umschläge mit Wasser oder desinfizierenden Substanzen (z. B. Hydroxychinolon-Lösung) eingesetzt. Bettruhe ist empfohlen. Außerdem muss die Eintrittspforte der Bakterien behandelt werden (z. B. Fußpilz, Nagelpilz), um ein Rezidiv zu vermeiden.
Folgeschäden sind nur in extremen, unbehandelten Fällen bei Patienten mit operierter Herzklappe zu befürchten. Risikopatienten sollten den Hausarzt daher frühzeitig aufsuchen. Beim hämorrhagischen Erysipel kann nach dem Abheilen der Blasenzone eine Vernarbung auftreten, die zu einer bleibenden Hautverfärbung führt.
Komplikationen
Zwar zeigt das Erysipel eine spontane Rückbildungstendenz; ohne Behandlung treten jedoch oft Rezidive auf, die durch das Verkleben der Lymphbahnen zu Störungen des Lymphabflusses (sekundäres Lymphödem bis hin zur Elephantiasis) eines Armes oder Beines führen können. Über eine Rezidivquote von 30 % innerhalb von drei Jahren wird berichtet, weshalb oft eine intravenöse antibiotische Behandlung über zehn Tage empfohlen wird.
Weitere Komplikationen sind eine Thrombophlebitis sowie eine Hirnvenenthrombose und eine Meningitis bei Auftreten im Gesicht durch den Eintritt der Erreger in Kollateralvenen in der tiefen Gesichtsregion. Eine nekrotisierende Fasziitis kann bei einem Erysipel am Unterschenkel entstehen und im Anfangsstadium mit diesem verwechselt werden.
Beim rezidivierenden Erysipel besteht die Gefahr eines sekundären Lymphödems mit allen hierdurch entstehenden möglichen Folgezuständen.[2]
Formen
- bullöses Erysipel – eine Verlaufsform, bei der meist am 2. oder 3. Tag schlaffe Blasen entstehen.
- hämorrhagisches Erysipel – bei Einblutungen in die Läsion
- ekchymatöses Erysipel – bei kleinflächigen Einblutungen
- gangränöses Erysipel – ein Erysipel mit Hautnekrosen
- wanderndes Erysipel – (Erysipela migrans) – ein Erysipel, das sich in die Umgebung ausbreitet, während es sich im Zentrum der Läsion wieder zurückbildet.
- phlegmonöses oder abszedierendes Erysipel – ein Erysipel, das in die Tiefe fortschreitet. Der phlegmonöse Rotlauf ist selten und erfordert oft eine chirurgische Intervention.
- glattes oder flaches Erysipel – (Erysipelas glabrum oder Erysipelas laevigatum) – ein Erysipel im Frühstadium mit einer glatten und glänzenden Oberfläche im übrigen Hautniveau.
- Flammende Hautrötung am Bein durch Erysipel
- Bullöses Erysipel mit Phlegmone am Fuß
- Beteiligung des Ohrläppchens im Gegensatz zur Perichondritis
Geschichte
Das Erysipel war bereits im Altertum bekannt.[3] Bis zur Einführung der Asepsis war die „Wundrose“ ein häufiges Problem in Krankenhäusern und Lazaretten. Die Streptokokken wurden als Erreger 1882 durch den Chirurgen Friedrich Fehleisen (1854–1924) nachgewiesen. Erst durch die moderne Chemotherapie, welche mit der Anwendung von Prontosil beim Erysipel ihren Ausgang genommen hat, war eine gezielte Behandlung möglich.[4] Das im Mittelalter unter anderem auch als „wildes Feuer“ bezeichnete Erysipel war zudem ein Symptom oder Synonym für den Ergotismus.[5]
Siehe auch
- Erysipeloid (Schweinerotlauf)
- Wundbrand
Literatur
- Rudolf Probst, Gerhard Grevers, Heinrich Iro: Hals-Nasen-Ohren-Heilkunde. Thieme, Stuttgart 2000, ISBN 3-13-119031-0, S. 49.
Weblinks
- Eintrag zum Erysipel in der Online-Enzyklopädie der Dermatologie, Venerologie, Allergologie und Umweltmedizin herausgegeben von Peter Altmeyer
Einzelnachweise
- ↑ Joachim Dissemond: Blickdiagnose Chronischer Wunden. Über die klinische Inspektion zur Diagnose. Viavital Verlag, Köln 2016, ISBN 978-3-934371-55-2, S. 286.
- ↑ Erysipel – Dermatologie – Altmeyers Enzyklopädie. Abgerufen am 22. Oktober 2017.
- ↑ Vgl. auch Georg Sticker: Hippokrates: Der Volkskrankheiten erstes und drittes Buch (um das Jahr 434–430 v. Chr.). Aus dem Griechischen übersetzt, eingeleitet und erläutert. Johann Ambrosius Barth, Leipzig 1923 (= Klassiker der Medizin. Band 29); unveränderter Nachdruck: Zentralantiquariat der Deutschen Demokratischen Republik, Leipzig 1968, S. 123–128 (Rose, ἐρυσιπέλατα.).
- ↑ Karl Wurm, A. M. Walter: Infektionskrankheiten. In: Ludwig Heilmeyer (Hrsg.): Lehrbuch der Inneren Medizin. Springer-Verlag, Berlin/Göttingen/Heidelberg 1955; 2. Auflage ebenda 1961, S. 9–223, hier: S. 84–87 (Erysipel), hier: S. 84.
- ↑ Gundolf Keil Die „Cirurgia“ Peters von Ulm. Untersuchungen zu einem Denkmal altdeutscher Fachprosa mit kritischer Ausgabe des Textes (= Forschungen zur Geschichte der Stadt Ulm. Band 2). Stadtarchiv, Ulm 1961 (zugleich Philosophische Dissertation Heidelberg 1960: Peter von Ulm. Untersuchungen zu einem Denkmal altdeutscher Fachprosa mit kritischer Ausgabe des Textes), S. 353 (Sant-Anthonig-Gepreche, Sant-Anthonig-Plag; unter anderem auch „sant-Anthonien-plag“ und „antonien buß“ sowie Brandseuche und „wildes feuer“) und 380 (zu fewr: „wild fewr“, „sant-Anthonien-plag oder das wild feur“, „erysipelas“ […].
Auf dieser Seite verwendete Medien
Autor/Urheber: Klaus D. Peter, Wiehl, Germany, Lizenz: CC BY 3.0 de
Erysipel der linken Wange und des linken Ohres mit typischer scharfer Begrenzung. Patient hat Fieber und starkes Krankheitsgefühl.
Autor/Urheber: Klaus D. Peter, Gummersbach, Germany, Lizenz: CC BY 3.0 de
Ohrmuschelerysipel. Das Ohrläppchen ist mitbetroffen (Unterschied zur Perichondritis).
Autor/Urheber: Failing79, Lizenz: CC BY-SA 4.0
Ausgedehnte Wundrose am Unterschenkel – unterhalb des Knies eine Markierungslinie
Autor/Urheber: HFrankDM in der Wikipedia auf Deutsch, Lizenz: CC BY-SA 3.0
Erysipel bullös und Phlegmone untere Extremität R







