Technik der Positronen-Emissions-Tomographie
Die Technik der Positronen-Emissions-Tomographie beschreibt die Verarbeitungsschritte, die zur Bildentstehung in der Positronen-Emissions-Tomographie beitragen sowie die Leistungsparameter eines PET-Systems.

Trifft ein durch Zerfall des Radionuklids entstandenes Positron auf ein Elektron, werden beide vernichtet (Annihilation). Es entstehen zwei Photonen (Gammastrahlung), die sich in einem Winkel von praktisch genau 180° voneinander entfernen. Diese Vernichtungsstrahlung trifft gleichzeitig (koinzident) zwei Detektoren. Dadurch kann auf rechnerischem Wege durch Einsatz eines Computers der Ort der Positronenemission eingegrenzt werden. Werden in zwei Detektoren γ-Quanten der richtigen Energie zeitgleich nachgewiesen, wird dies als Positron-Elektron-Vernichtung an einem Punkt auf der Linie zwischen den beiden Detektoren interpretiert (sogenannte Line Of Response (LOR) bzw. Koinzidenzlinie). Die Technik der Positronen-Emissions-Tomographie zielt darauf ab, eine möglichst hohe Rate echter solcher Ereignisse zu detektieren und gleichzeitig die Rate von Fehldetektionen niedrig zu halten.
Prinzip

Ähnlich wie bei der Szintigrafie wird dem Patienten zu Beginn einer PET-Untersuchung ein Radiopharmakon verabreicht, meist durch Injektion in eine Armvene. Die PET verwendet Radionuklide, die Positronen emittieren (β+-Strahlung). Bei der Wechselwirkung eines Positrons mit einem Elektron im Körper werden zwei hochenergetische Photonen einer Energie von je 511 keV (entspricht der Frequenz 123 EHz und der Wellenlänge 2,43 pm) in entgegengesetzte Richtungen, also mit dem Winkel 180 Grad zueinander, ausgesandt (Vernichtungsstrahlung). Das PET-Gerät enthält viele ringförmig um den Patienten angeordnete Detektoren für die Photonen. Das Prinzip der PET-Untersuchung besteht darin, Koinzidenzen zwischen je zwei gegenüberliegenden Detektoren aufzuzeichnen. Typische Zeitfenster der Nachweiselektronik betragen hierfür 4,5 bis 15 Nanosekunden. Aus der zeitlichen und räumlichen Verteilung dieser registrierten Zerfallsereignisse wird auf die räumliche Verteilung des Radiopharmakons im Körperinneren geschlossen und eine Serie von Schnittbildern errechnet. Häufige Anwendung findet die PET bei stoffwechselbezogenen Fragestellungen in der Onkologie, Neurologie sowie Kardiologie.
Vorteile gegenüber SPECT
Bei der Einzelphotonen-Emissions-Tomografie (SPECT) wird ein Kollimator benötigt, um die Strahlrichtung der zu messenden Photonen bestimmen zu können. Da dieser einen Großteil der Photonen ausblendet, wird nur etwa je 1 von 10.000 emittierten Photonen nachgewiesen. Bei der PET kann dagegen durch das Messprinzip des Koinzidenznachweises auf eine physikalische Kollimation verzichtet werden, was zu einer um ca. hundertmal höheren Zählausbeute und somit verbesserter Bildstatistik mit höherer Bildqualität und räumlicher Auflösung führt.[1] Die Absorption der gemessenen Photonen hängt nur von der Dicke des durchstrahlten Gewebes ab, nicht jedoch vom Entstehungsort der Photonen (siehe Korrektur der Messdaten, Abschnitt Absorptionskorrektur). Dies ermöglicht eine genaue Quantifizierung der Tracerverteilung im Untersuchungsvolumen, was mit der SPECT nicht möglich ist.[2]
PET-Detektor
Die Energie der nachzuweisenden Vernichtungsstrahlung ist mit diskret 511 keV größer als die Maximalenergie des in der Röntgendiagnostik verwendeten Röntgenspektrums (bis zu 150 keV in der Computertomographie). Die Wahrscheinlichkeit der Wechselwirkung mit Materie ist daher vergleichsweise gering. Diese – unter Strahlenschutzaspekten positive – Eigenschaft erschwert aber deren Nachweis und damit die Bildgebung.
Der ideale PET-Detektor
Den idealen PET-Detektor gibt es nicht. Wünschenswert sind folgende Eigenschaften:
- Er umschließt das Untersuchungsobjekt vollständig.
- Er absorbiert alle einfallenden Photonen vollständig.
- Er registriert exakt die Position der einfallenden Photonen.
- Er ist nach Detektion eines Koinzidenzereignisses sehr schnell wieder in der Lage, das nächste Ereignis zu registrieren (geringe Totzeit) und verliert dadurch auch bei höchsten Zählraten nicht seine Leistungsfähigkeit.
- Die Nachweiselektronik des Detektors bestimmt den Zeitpunkt der Annihilation so präzise, dass sie über die Flugzeitdifferenz der Annihilations-Photonen den genauen Ort der Annihilation bestimmen kann.
- Das Koinzidenzzeitfenster ist so klein, dass Zufallskoinzidenzen (= Randoms) keine Rolle spielen.
- Der Detektor kann die Einfallsrichtung der Photonen bestimmen; Randoms werden damit stark verringert, da die Zahl der in Frage kommenden Detektoren für das korrespondierende zweite Photon stark eingeschränkt wird.
Ein ideales Material für den Szintillator des PET-Detektors gibt es nicht. Wünschenswert sind folgende Eigenschaften:[3]
- Hoher linearer Schwächungskoeffizient µ für eine hohe Sensitivität.
- Hohe Photofraktion, da nur Photoelektronen, nicht aber Compton-Photonen nachgewiesen werden.
- Kurze Abklingzeit der Szintillation für geringe Zahl von Zufallskoinzidenzen bei hohen Zählraten.
- Lichtstarke Szintillation für gute Energieauflösbarkeit im Photomultiplier.
- Gute Energieauflösung des Detektormaterials für klare Unterscheidbarkeit zur Streustrahlung.
- Wellenlänge der Szintillation in der Nähe von 400 nm für gute Nachweisbarkeit in den Photomultipliern.
- Transparent für Photonen der Szintillationswellenlänge.
- Brechungsindex in der Nähe von 1,5 für guten Lichtübergang vom Kristall zum Photomultiplier.
- Strahlungsfest für stabile Leistung bei hoher Dosisbelastung.
- Nichthygroskopisch für einfache Packung.
- Preiswert in der Herstellung.
- Robust für einfache Handhabung und kleinere Kristallabmessungen.
- Gleichbleibende Empfindlichkeit für geringen Rekalibrationsaufwand.
Der reale PET-Detektor

Geometrie

In der Anfangszeit der PET wurden Systeme hergestellt, bei denen die Koinzidenzen zwischen Teilringen oder zwischen den Köpfen einer in Koinzidenz geschalteten Doppelkopf-Gammakamera mit NaJ-Szintillator gemessen wurden. Die Empfindlichkeit dieser Systeme war Vollring-PET-Systemen jedoch so stark unterlegen, dass sie sich nicht durchsetzen konnten.
Die ersten Vollring-PET hatten nur einen Detektor-Ring, bei modernen Systemen werden heute mehrere Ringe nebeneinander angeordnet, wodurch die Sensitivität des Gesamtsystems gesteigert wurde.
Der Detektor eines heute erhältlichen PET-Scanners besteht aus mehreren Detektorringen, die jeweils aus 30–40 Detektormodulen aufgebaut sind. Ein Detektormodul besteht aus 4–8 Detektorblöcken. Ein Detektorblock besteht aus mehreren Einzelkristallen (z. B. in der Anordnung 4×4, 4×5 oder 6×6). Die Abmessungen der Kristalle bewegen sich im Bereich von 6 bis 8 mm in transaxialer Richtung. In radialer Richtung – also in Einfallsrichtung der Photonen – beträgt die Kristalldicke meist zwischen 20 und 30 mm. In der Summe ergibt dies ca. 10.000 ringförmig angeordnete Detektorkristalle (Szintillationszähler), die bei analogen Systemen mit ca. 1000 Photomultipliern gekoppelt sind. Das Konstruktionsprinzip, bei dem ein Block von Photomultipliern auf ein Array von Szintillationskristallen „blickt“, wurde im Jahr 1986 eingeführt und hat sich seither bewährt.[4]
Der axiale Sichtbereich der Detektoren – auch Field of View (FOV) genannt – liegt meist im Bereich von ca. 15 bis 30 cm; bei hochpreisigen Systemen, die seit Ende der 2010er Jahre angeboten werden, ist er größer. Der Durchmesser des Detektor-Ringes liegt je nach Gerät zwischen ca. 50 und ca. 85 cm.
Kristallmaterial
Bis in die 2000er Jahre wurde von Philips das im Jahr 1983 entwickelte[5] Gadoliniumorthosilicat (GSO) als Detektormaterial verwendet.[6] Alle Systeme für die klinische PET benutzen heute (2023) als Detektormaterial entweder Bismutgermanat „BGO“ (Bi4Ge3O12) oder die seit den 1990er Jahren verfügbaren, mit Ce3+ dotierten Verbindungen Lutetiumyttriumoxoorthosilicat („LYSO“, LuYSiO5:Ce3+) bzw. Lutetiumoxyorthosilicat („LSO“, Lu2SiO5:Ce3+).
Die kürzere Abklingzeit von LSO und LYSO ermöglicht, PET-Systeme mit deutlich kleineren Koinzidenzzeitfenstern zu bauen, als dies mit dem Kristallmaterial BGO möglich ist. Ein kleineres Koinzidenzzeitfenster verringert die Zahl der gemessenen Zufallskoinzidenzen und verbessert auf diese Weise das Signal-Rausch-Verhältnis. LSO und LYSO sind jedoch (gegenwärtig) in der Herstellung deutlich teurer als BGO. Sensitivität und Photofraktion von BGO sind größer als die von LSO und LYSO. Die geringeren Kosten von BGO gegenüber LSO und LYSO erlauben es, preiswerte PET-Systeme mit großem axialen FOV und hoher Sensitivität zu bauen. Der Bau eines Time-of-Flight-PET-Systems, an dem seit den 1980er Jahren geforscht wird, ist mit BGO aber nicht möglich. Die für die TOF nötige zeitliche Auflösung ist hiermit nicht zu erreichen. Alle kommerziell erhältlichen TOF-PET-Systeme verwenden LSO oder LYSO als Kristallmaterial.
Szintillationsnachweis
In den klinischen PET-Systemen bis in die 2020er Jahre wurden für den Nachweis der Szintillationen Photomultiplier verwendet, da es damals die empfindlichsten Nachweisinstrumente für die sehr schwachen Lichtblitze waren. Heute, Mitte der 2020er Jahre, gibt es sowohl niederpreisige analoge Systeme, wie auch höherpreisige digitale Systeme. Ein Beispiel für ein im Jahr 2024 mit analogen Photomultipliern arbeitendes Gerät ist bei GE der Discovery IQ, digital akquiriert der Omni Legend. Bei Siemens ist der Biograph Horizon mit Photomulipliern ausgestattet, der Biograph Tinion arbeitet digital. United Imaging hat nur noch digitale Systeme. Das Vereos System von Philips arbeitet digital.[7]
Photomultiplier
Die Szintillationskristalle werden entweder eingesägt, oder mehrere Kristalle werden miteinander verklebt. An den Kristallgrenzen kommt es zur Reflexion der Photonen, die so in Richtung der Detektoren gelenkt werden. Dies ermöglicht eine genauere Lokalisation als in einem homogenen, einzelnen Kristallblock. Mehrere Photomultiplier „blickten“ zusammen auf eine Gruppe von Szintillationskristallen und waren entweder direkt oder über Lichtleiter mit dem Szintillationskristall verbunden. Die Lokalisation der Szintillationen erfolgt nach dem Prinzip der Anger-Kamera durch Wichtung der Helligkeit der in den Photomultipliern registrierten Szintillationen.
Halbleiterdetektoren
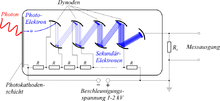

Teurer, aber auch wesentlich genauer, sind digitale Detektoren wie beispielsweise Avalanche-Photodioden in Form von Singe-Photon-Avalanche-Dioden (SPAD) bzw. SiPM (engl. für silicon photomultiplier). SiPM verbessern die für die Time-Of-Flight-Technik unabdingbare hohe zeitliche Auflösung. Da Halbleiterdetektoren im Gegensatz zu Photomultipliern auch weitgehend unempfindlich gegenüber Magnetfeldern sind, lassen sich PET-MR-Geräte nur damit bauen.[8][9]
Aber auch in dem ohne ToF-Technik arbeitenden GE Omni Legend ist die erheblich bessere Bildqualität gegenüber dem analogen Discovery IQ zum großen Teil auf den im Omni Legend erfolgenden, halbleiterbasierten Szintillationsnachweis zurückzuführen.
Wunsch und Wirklichkeit: Was will man messen und was wird gemessen?
Koinzidenzstrahlung kann auf dem Weg in die Detektoren gestreut und absorbiert werden. Kein Detektor hat eine einhundertprozentige Nachweisempfindlichkeit. Detektoren benötigen für die Messung Zeit und auch ein noch so kleines Zeitfenster ist kein Garant dafür, nur koinzidente Ereignisse zu erfassen.
Im Folgenden wird beschrieben, welche Effekte bei Zählung und Lokalisation der Koinzidenzstrahlung auftreten und mit welchen Aufnahme-, Korrektur und Rekonstruktionsverfahren versucht wird, die Bildqualität verschlechternde Einflüsse gering zu halten:[10]
Wahre Koinzidenzen („Trues“)

Ziel der PET ist es, ausschließlich „Trues“ zu messen. Ein True liegt vor, wenn zwei entstandene Photonen das Untersuchungsvolumen ohne Wechselwirkung (Streuung) durchqueren konnten und ihre volle Energie in den Detektoren deponiert haben, die im Anschluss von der Messelektronik auch erkannt wurden. Die Voraussetzungen, dass ein True gemessen werden kann, sind:
- Die Flugrichtung beider Photonen liegt im Sichtbereich der Detektoren.
- Keines der Photonen hat durch Streuung (im Patienten) zu viel Energie verloren, so dass beide nachgewiesen werden.
- Keines der Photonen ist durch Absorption verschwunden.
- Die Detektoren des Systems sind empfindlich genug, um sie nachzuweisen.
- Die Detektoren des Systems sind zum Zeitpunkt der Szintillation nicht durch vorangegangene Ereignisse blockiert (sogenannte Totzeit).
Es ist klar, dass es Ziel guten Gerätedesigns sein muss, eine hohe Zahl von Trues zu erhalten. Je höher die Zahl der Trues bei einer bestimmten Aktivität ist, desto sensitiver ist der PET.
Die Zahl der Trues kann erhöht werden durch:
- Erhöhung der applizierten Nuklidaktivität : Dies erhöht jedoch auch die Zahl der Singles und somit auch der Randoms.
- geringer Patientendurchmesser, was auch die Streuung der Photonen (Scatter) verringert
- Erhöhung der Aufnahmedauer
- großer vom Detektor abgedeckter Raumwinkel
- Die Detektoren besitzen einen engen Messbereich um die erwartete Energie
- hohe Nachweisempfindlichkeit des Detektorkristalls
- hohe Nachweisempfindlichkeit der Detektorelektronik
Mit steigender Zählrate gewinnt die Totzeit von Detektorkristall und Detektorelektronik an Bedeutung, da mit zunehmender Aktivität die Wahrscheinlichkeit steigt, dass einem registrierten Koinzidenzereignis unmittelbar darauf ein weiteres folgt.
Einzelereignisse (Singles)

Singles gehören zu den unerwünschten Ereignissen. Sie entstehen, wenn nur eines der beiden entstandenen Photonen nachgewiesen werden kann. Der Grund für den Nachweisverlust des zweiten Photons kann sein:
- Eines der beiden Photonen verlässt den „Sichtbereich“ der Detektoren (Field-of-View, FOV)
- Eines der beiden Photonen wird im Untersuchungsvolumen (Patient) gestreut. Die damit verbundene Richtungsänderung führt unter Umständen dazu, dass das Photon den FOV des Detektors verlässt. Ein Photon verliert durch Streuung jedoch an Energie: wenn es nach der Streuung noch auf einen Detektor trifft, wird es verworfen, wenn seine Restenergie die untere Energieschwelle des Detektors unterschreitet.
- Eines der beiden Photonen wird im Untersuchungsvolumen (Patient) absorbiert.
- Eines der beiden Photonen kann den Detektor durchdringen oder deponiert nur einen Teil seiner Energie im Detektor; das Photon wird in diesem Fall als Streuphoton interpretiert und verworfen.
- Eines der beiden Photonen trifft auf einen Detektor, der zu dieser Zeit mit der Verarbeitung eines vorangegangenen Impulses beschäftigt ist. Die Messelektronik ist nicht in der Lage, zwei gleichzeitige oder fast gleichzeitige Impulse zu erfassen und verwirft die zweite oder beide Szintillationen (=Totzeit des Messsystems).
Aus der Beschreibung der Ursachen für Singles wird erkennbar, dass nur begrenzte Möglichkeiten bestehen, deren Zahl zu minimieren. Dies sind:
- Großer Field-of-View, bzw. große Zahl in Koinzidenz geschalteter Detektoren und damit hohe räumliche Abdeckung.
- Verwendung einer schnellen Erfassungselektronik, die nur geringe Totzeiteffekte zeigt.
- Verwendung eines Detektors mit hoher Empfindlichkeit, der nur wenige Photonen „übersieht“. Ausschlaggebend sind das Detektormaterial und die Dicke des Szintillationskristalls. Die Detektoren klinischer PET/CT-Systeme können (je nach System) ca. 80 bis 95 Prozent aller einfallenden Photonen nachweisen.
Wird ein Single als solches erkannt, wird es verworfen und trägt nicht zur Bildentstehung bei.
Zufallskoinzidenzen (Randoms)

Randoms gehören zu den unerwünschten Ereignissen. Werden zwei Szintillationen in zwei in Koinzidenz geschalteten Kristallen innerhalb des Koinzidenzzeitfensters detektiert, werden sie als Annihilation interpretiert.
Es ist jedoch möglich, dass zwei Singles registriert werden, die an verschiedenen Orten im Untersuchungsvolumen zufällig zur selben Zeit entstanden sind. Dies wird dann ebenso – in diesem Fall jedoch fälschlicherweise – als Annihilation interpretiert und geht in die Bildrekonstruktion ein.
Die Entstehungswahrscheinlichkeit von Zufallskoinzidenzen (Randoms) lässt sich verringern durch:
- eine niedrige applizierte Nukliddosis,
- ein kleines Koinzidenzzeitfenster,
- eine große Zahl von Detektoren,
- durch Verringerung der Zahl der gemessenen Singles (z. B. durch Verwendung von Septen = 2D Aufnahmemodus)
- durch Nutzung der „Time-of-flight“-Datenakquisitionstechnik
Die Zahl der gemessenen Randoms steigt mit steigender Zahl an Singles stark an.
Gestreute Koinzidenzen (Scatter)

Streustrahlung gehört zu den unerwünschten Ereignissen. Wird ein Photon auf dem Weg zum Detektor gestreut, so ändert es seine Richtung. Da der Ortsbestimmung im PET jedoch immer eine gerade Strecke zwischen zwei zeitgleich aufgetretenen Ereignissen zugrunde liegt, führt dies zu einer Fehllokalisation. Durch die Streuung verliert ein Photon jedoch an Energie. Streustrahlung kann somit ausgeblendet werden, indem eine Szintillation nur dann gezählt wird, wenn sie im Detektor eine bestimmte Energieschwelle überschreitet. Die Verwendung einer unteren Energieschwelle ist daher eine wirkungsvolle Methode zur Unterdrückung gestreuter Koinzidenzen. Allerdings wird dieser Ansatz durch die endliche Energieauflösung des Detektors begrenzt.
Streustrahlung kann jedoch auch durch Einsatz von Trennwänden („Septen“) bzw. Endshields verringert werden; hierbei gelangen gestreute Photonen, die nicht dem Messvolumen entstammen, gar nicht erst zum Detektor.
Der Übergang von 2D- zu 3D-Akquisitionen in der klinischen Praxis und der damit verbundene Wegfall der Septen gehen mit einem stark erhöhten Anteil an Streustrahlung einher. Aus diesem Grund existieren verschiedene Ansätze, den Streustrahlungsanteil mit Hilfe von Korrekturalgorithmen zu eliminieren.[11]
Akquisitionsmodi
Wie bereits beschrieben, ist man bei der Erfassung der Koinzidenzereignisse mit einigen unerwünschten Nebeneffekten konfrontiert. Vom Detektorsystem werden sich teilweise widersprechende Leistungsparameter gefordert. Daneben bestimmt die zu klärende Fragestellung, wie die Messdaten erfasst bzw. nachverarbeitet werden. Spezielle Akquisitionsmodi wurden entwickelt, um für den jeweiligen Einsatzzweck zu optimalen Ergebnissen zu gelangen.
Statische Datenaufnahme
Der am häufigsten angewandte Aufnahmemodus ist die Statische Aufnahme. Hierbei werden alle Ereignisse, die während einer bestimmten Zeitspanne an derselben Aufnahmeposition auflaufen, für die Bildrekonstruktion verwendet. Typischerweise werden pro Aufnahmeposition bei einer FDG-PET Koinzidenzen über eine Zeitspanne von zwei bis vier Minuten akquiriert. Je länger die Aufnahme läuft, desto größer wird die Zahl der für die Bildrekonstruktion verwendbaren Koinzidenzereignisse, was die Bildqualität im Hinblick auf das Signal-Rauschverhältnis verbessert. Eine Verlängerung der Aufnahmedauer vergrößert jedoch andererseits die Wahrscheinlichkeit von Bewegungsartefakten durch willkürliche und physiologische Bewegungen des Untersuchungsobjektes. Eine Statische Aufnahme gibt Aufschluss über die zum Aufnahmezeitpunkt im Untersuchungsvolumen angereicherte Tracermenge. Die Geschwindigkeit der Anreicherung kann damit nicht beurteilt werden, hierfür ist eine dynamische Akquisition erforderlich.
Dynamische Datenaufnahme
Es wird nicht wie bei der statischen Aufnahme die Gesamtzahl an Koinzidenzereignissen addiert, sondern der Verlauf der Aktivitätsanreicherung betrachtet. Die Geschwindigkeit, d. h. Dynamik der Anreicherung erlaubt Rückschlüsse über die Art bzw. Schwere einer Läsion. Das Dynamische Aufnahmeverfahren findet u. a. Anwendung in der Rezeptorszintigrafie (Neurologie) oder für die Beurteilung der Myokardperfusion. Eine dynamische Studie besteht aus Multiframe-Datensätzen. Im Gegensatz zur statischen Aufnahme zeigt in einem Multiframe-Datensatz eine Bildfolge nicht eine Abfolge verschiedener Aufnahmepositionen, sondern verschiedener Zeitfenster derselben Aufnahmeposition, z. B. Frame 1: 0–15 Sekunden, Frame 2: 15–30 Sekunden usw.
Getriggerte Datenaufnahme
Sie ist eine Sonderform der dynamischen Datenaufnahme. Atmung und Herzschlag sind Patientenbewegungen, die sich während der PET-Aufnahme nicht unterdrücken lassen. Daher bietet sich an, mittels geeigneter Datenakquisition die damit einhergehenden Bildartefakte zu beseitigen. Bei der getriggerten Datenakquisition wird ein vollständiger Zyklus (Herzschlag oder Atmung) von einem Messsystem erfasst und die aufgenommenen Rohdaten in (z. B. 8 bis 16) Gruppen (sogenannte Gates oder Bins) unterteilt. Nach der Aufnahme werden diese zusammengefasst rekonstruiert. Das Ergebnis sind Bilder, die jeweils nur eine Phase der Bewegung (endsystolische oder enddiastolische Phase bei EKG-Triggerung, endinspiratorische oder endexpiratorische Phase bei Atemtriggerung) zeigen und keine Verwischungsartefakte vorweisen. Klinische Studien belegen den diagnostischen Mehrwert des Verfahrens. Die Beurteilbarkeit der Dignität von Lungenrundherden verbessert sich nachweislich durch Anwendung der Atemtriggerung, die Qualität kardiologischer Aufnahmen durch die kombinierte EKG- und Atemtriggerung.[12][13][14]
Der 3D-Aufnahmemodus

Hier wird nicht nur auf Koinzidenzen innerhalb desselben Detektorrings, sondern auch zwischen verschiedenen Detektorringen überprüft. Der 3D-Aufnahmemodus ist in heutigen Geräten (Stand 2010) der bei weitem am häufigsten verwendete Aufnahmemodus. Für eine große Zahl von klinischen PET und PET/CT-Systemen ist es auch der einzig verfügbare Aufnahmemodus.
Da im 3D-Aufnahmemodus Ereignisse einer größeren Zahl von Detektoren betrachtet werden, stellt dies größere Anforderungen an Detektor und Geräteelektronik, die in der Lage sein müssen, ein Mehrfaches an Ereignissen zu registrieren. Der reine 3D-Modus führt überdies zu einer in axialer Richtung inhomogenen Sensitivität: In der Mitte des axialen FOV ist der Raumwinkel der erfassbaren Koinzidenzereignisse größer als am Rand, wo fast nur streng radiale Koinzidenzen gemessen werden können. Da eine Koinzidenzschaltung aller Detektoren zu allen Detektoren ohnehin nicht umsetzbar ist, wird dieser Effekt durch geschickte Gruppierung der zusammengeschalteten Detektoren verringert, kann aber nicht vollständig eliminiert werden.
Im 3D-Aufnahmemodus sind die Detektoren einer starken Streustrahlung ausgesetzt, die mit zunehmendem Untersuchungsvolumen und mit steigender Dosisleistung die Bildqualität zunehmend verschlechtert. Der Streustrahlungsanteil wächst u. a. an, weil die Weglänge eines Photons – und damit die Wahrscheinlichkeit einer Streuung/Absorption eines der beiden Photonen – bei schrägem Durchlauf durch das Untersuchungsvolumen größer ist als bei streng radialem Durchgang (hier radial: in Richtung Detektor, axial: vom Untersuchungsvolumen in Richtung Kopf/Füße des Patienten).
Die Brutto-Zählrate im 3D-Modus liegt um einen Faktor 8 höher als im 2D-Modus, da auch schräg einfallende Koinzidenzen erfasst werden. Gleichzeitig steigt jedoch der Streustrahlenanteil um den Faktor 3 von ca. 10 % auf 35 bis 45 % an. Der Netto-Gewinn an echten gemessenen Koinzidenzen liegt daher nur bei ca. einem Faktor 5. In den Schichten, die am axialen Ende des Detektors liegen, wird in Abwesenheit korrespondierender schräger Koinzidenzlinien letztlich im 2D-Modus gemessen, wobei die Streustrahlung aufgrund fehlender Septen aber nicht ausgeblendet wird. Daher ist dort das Signal-Rausch-Verhältnis sogar deutlich schlechter als im 2D-Aufnahmemodus. Es ist dies ein weiterer Grund, warum Aufnahmen im 3D-Modus mit einer erheblich höheren Schichtüberlappung (25 bis 40 %) durchgeführt werden müssen als im 2D-Modus (ca. 2 %).
Durch den stark erhöhten Streustrahlenanteil ergeben sich darüber hinaus erheblich höhere Anforderungen an die bei der Bildrekonstruktion verwendete Streustrahlenkorrektur, Dektektor-Normalisation und Schwächungskorrekturalgorithmik. Gerade in der Anfangszeit der 3D-Scanner führte dies, wie auch die erheblich größeren Rohdatensätze, zu im Vergleich zum 2D-Modus teils drastisch längeren Bildrekonstruktionszeiten (30 Minuten und länger). Durch die Verfügbarkeit entsprechend leistungsfähiger Rechnerhardware konnte dieses Problem jedoch in den letzten Jahren beseitigt werden.[15]
Der 2D-Aufnahmemodus

Neben dem 3D-Modus verfügten einige Geräte bis etwa bis zum Ende der 2000er Jahre noch über einen 2D-Aufnahmemodus. Hierbei werden nur die Ereignisse auf Koinzidenz geprüft, die sich in Kristallen desselben Detektorringes ereignen. Man unterscheidet weiter zwischen einem „elektronischen“ und einem „echten“ 2D-Modus: Beim „echten“ 2D-Aufnahmemodus werden Wolframsepten in die Gantry eingefahren, um Photonen, die nicht streng radialen Ursprungs sind, zu stoppen. Beim „elektronischen“ 2D-Modus wird durch Verschaltung der Koinzidenzprüfung nur auf Koinzidenzen innerhalb desselben Ringes geprüft, die Strahlung selbst bleibt aber für die Detektoren „sichtbar“. Der elektronische und der „echte“ 2D-Modus führen zu erstklassiger Homogenität der Sensitivität über das Field of View.
Das physikalische Ausblenden von schräg eintreffenden Photonen beim „echten“ 2D-Aufnahmemodus mittels Wolframsepten und Endshields verringert die Zahl der von den Detektoren „gesehenen“ Ereignisse stark; dieser Aufnahmemodus ist daher sehr effektiv für die Unterdrückung von Streustrahlung einsetzbar. Da die Detektoren nur Koinzidenzen aus radialer Richtung „sehen“, ist zudem die Wahrscheinlichkeit, dass gemessene Ereignisse Zufallskoinzidenzen sind, geringer als im 3D-Aufnahmemodus. Durch das Ausblenden schräg einfallender Ereignisse werden naturgemäß nicht nur unerwünschte Streuereignisse, sondern auch echte Koinzidenzen von den Detektoren ferngehalten. Die Sensitivität des Scanners im 2D-Modus beträgt nur etwa 20 % von der des 3D-Modus, jedoch sinkt auch der Streustrahlenanteil von über. 40 % auf ca. 10 % ab.
Vor dem Erscheinen der LSO-basierten PET-Systeme waren alle PET-Scanner 2D-Scanner. PET-Systeme mit „schnellem“ Kristall (LSO/LYSO) verfügen meist nicht über den „echten“ 2D-Aufnahmemodus. Es wurde herstellerseitig argumentiert, dass das deutlich kleinere Koinzidenzzeitfenster von etwa 5 ns gegenüber etwa 10 ns bei BGO-Scannern das Auftreten von Zufallskoinzidenzen wirkungsvoll unterdrückt.
Der 2D-Aufnahmemodus wurde verwendet, wenn das Untersuchungsvolumen groß ist und eine große Zahl von Streuereignissen erwarten ließ, sowie die injizierte Nukliddosis hoch war, was das Auftreten von Zufallskoinzidenzen ebenso erhöhte. In letzterem Fall wiegt der Verlust an Sensitivität nicht sehr schwer, da die Zählstatistik bei diesen Aufnahmen ohnehin sehr gut ist und der Vorteil der Streustrahlenunterdrückung den Sensitivitätsverlust erheblich übersteigt. Da durch die Verwendung von Septen die zu verarbeitende Zählrate (NECR) drastisch abnimmt, eignete sich dieser Modus auch hervorragend zur Bildgebung sehr kurzlebiger Nuklide, die von der Messelektronik die Verarbeitung höchster Nuklidaktivitäten fordern.
Die Geräte der BGO-basierten DST-E Serie der Firma General Electric waren die letzten klinischen Systeme, die noch über einen echten 2D-Modus verfügten. Das beim EANM im Herbst 2008 präsentierte, ebenfalls BGO basierte Nachfolgemodell Discovery 600 verfügt nur noch über den 3D-Aufnahmemodus. Der Hersteller ist der Ansicht, die Effekte unerwünschter Streustrahlung mit Hilfe leistungsfähigerer Elektronik und seines iterativen Rekonstruktionsmechanismus wirkungsvoll unterdrücken zu können.[16]
Time of Flight
Eine TOF-Messung misst die Zeitdifferenz zwischen dem Auftreffen beider Gammaquanten. Damit kann nicht nur eine Aussage über den Verlauf der Line-of-Response getroffen werden, sondern auch die Position der stattgefundenen Annihilation auf dieser Linie bestimmt werden. Bei einer zeitlichen Auflösung von 600 Pikosekunden, wie sie bei den ersten Geräten Ende der 2000er Jahre üblich war, konnte der Ort der Annihilation mit einer Genauigkeit von 9 cm FWHM bestimmt werden. Bei diesen Rahmenparametern lag die Grenze bei best möglichem Gerätedesign, kleiner Läsionsgröße und einem Patientendurchmesser von 40 cm im Jahr 2010 bei 50 % Gewinn an Signal-Rauschabstand. Die TOF-Messung verbessert daher den Signal-Rauschabstand.[17][18] Im Gegensatz zum echten 2D-Aufnahmemodus erfolgt dieser Gewinn an Signal-Rauschverhältnis ohne Verlust an Sensitivität.
Die Verbesserung der zeitlichen Auflösung ermöglichte eine weitere Steigerung der Bildqualität durch Erhöhung des Signal-Rausch-Verhältnisses. Scanner mit Time-of-Flight-Technik haben mittlerweile (im Jahr 2024) eine zeitliche Auflösung im Bereich von 200 bis 250 Pikosekunden.[19] Dies wird aber nicht das Ende der Entwicklung sein. In einer 2021 erschienenen Publikation wird ein Design beschrieben, bei dem die zeitliche Auflösung auf 32 Pikosekunden erhöht wurde. Damit lässt sich der Ort einer Annihilation in Flugrichtung der Photonen auf 4,8 mm genau bestimmen und es kann sowohl auf einen tomographischen Bildrekonstruktionsalgorithmus wie auch auf eine Korrektur von Zufallskoinzidenzen verzichtet werden.[20]
Korrektur der Messdaten
Aufgrund der erwähnten Einflüsse sind die gemessenen Daten mit verschiedenartigen Fehlern behaftet und müssen aus diesem Grund vor der Bildrekonstruktion mehrfach korrigiert werden.
Absorptionskorrektur

Während eine Absorptionskorrektur von Emissionsdaten bei Gammakameras noch nicht die ihr zustehende Akzeptanz erfährt, ist sie bei der PET für Bildrekonstruktion und die Quantifizierung von Anreicherungen eine unverzichtbare Notwendigkeit, denn die Strahlung wird beim Durchqueren des Untersuchungsobjekts um ein bis zwei Größenordnungen geschwächt. Die Absorptionskorrektur ist die betragsmäßig größte aller Korrekturen, die bei der Bildrekonstruktion von PET-Daten zur Anwendung kommen.[11]
Erläuterung:
Man stelle sich eine Nuklidanreicherung vor, die sich in der Nähe eines wassergefüllten Zylinders mit 30 cm Durchmesser befindet. Die dort zerfallenen Nuklide senden ihre Vernichtungsstrahlung in alle Raumrichtungen aus. Es sollen zwei Fälle betrachtet werden: Fall 1: Die beiden entstandenen Photonen 1 und 2 fliegen exakt tangential von der Objektoberfläche weg (violette Pfeile), weder Photon 1 noch Photon 2 durchdringt irgendeinen Teil des Zylinders. Fall 2: Photon 1 zielt radial in Richtung Zylindermitte. Naturgemäß entfernt sich Photon 2 vom Zylinder, ohne auch nur einen Teil des Zylinders zu durchdringen (nach oben weisender roter Pfeil). Die Wahrscheinlichkeit ist groß, dass Photon 1 beim Durchlauf von 30 cm Wasser absorbiert und damit Photon 2 zu einem „Single“ wird und damit für die Bildrekonstruktion nicht mehr zur Verfügung steht.
Würde die Absorption der Strahlung bei der Bildrekonstruktion unberücksichtigt gelassen, wären Artefakte die Folge; die gemessene Aktivitätsverteilung stimmte ohne Absorptionskorrektur nicht mit der tatsächlichen Verteilung überein.
Relevanz für die Quantifizierung von Anreicherungen:
Die Wahrscheinlichkeit einer Absorption ist im Fall 2 (rote Pfeile) unabhängig davon, ob die Annihilation an der Oberfläche (Ort A) oder in der Mitte des Objektes (Ort B) stattfand. Bei Annihilation an der Oberfläche (Ort A) durchläuft Photon 1 den gesamten Zylinder, Photon 2 nur Luft, bei Annihilation in der Zylindermitte (Ort B) durchlaufen beide Photonen den halben Zylinder, was zur selben Absorptionswahrscheinlichkeit führt. Da die Absorptionswahrscheinlichkeit somit nur von der Gesamtschwächung des durchstrahlten Volumens, nicht jedoch vom Ort der Annihilation auf der Koinzidenzlinie abhängt, ermöglicht dies eine tiefenunabhängige Quantifizierung der Nuklidanreicherung.
Absorptionskorrektur beim PET:
Bei den bis ca. 2003 gebauten reinen PET-Systemen wurden die Emissionsdaten des PET mit Hilfe von Stabquellen schwächungskorrigiert.[10] Dazu wurden diese um das Untersuchungsobjekt geführt und ein Tomogramm ähnlich wie bei der Computertomographie erstellt. Dies war ein teures und zeitraubendes Verfahren. Pro Bettposition war neben der Emissionsmessung eine ca. dreiminütige Transmissionsmessung nötig. Die dafür verwendete 68Ge-Quelle zerfiel, was mit der Zeit nicht nur die Qualität der Schwächungskorrektur verschlechterte, sondern auch einen ständigen Kostenfaktor darstellte.
Absorptionskorrektur beim PET/CT:
In heutigen PET/CT-Systemen wird die Schwächungskorrektur anhand der CT-Daten durchgeführt. Da eine Ganzkörperaufnahme mit einem modernen CT nicht länger als 30 Sekunden dauert, ist dieses Verfahren nicht nur deutlich genauer, sondern auch erheblich schneller. Mit Hilfe von Umrechnungstabellen wird einem Hounsfield-Wert im Computertomographie-Schnitt der zugehörige lineare Schwächungskoeffizient µ für Gammastrahlung der Energie 511 keV zugeordnet. Davor werden die CT-Daten jedoch segmentiert: Die gemessenen Daten werden geglättet und die Hounsfield-Werte auf einen festen Schwächungswert für Wasser, Knochen und Luft auf- bzw. abgerundet. Damit wird vermieden, dass durch die Schwächungskorrektur Bildrauschen ins Bild hineingerechnet wird. Da das Computertomogramm oft unter Verwendung von Röntgenkontrastmittel aufgenommen wird, kann dies bei manchen Geräten zu Bildartefakten führen. Ein Metallimplantat kann ebenso nicht nur die Bildrekonstruktion des CT, sondern auch die Schwächungskorrektur und damit die Bildrekonstruktion des PET Bildes stören.
Korrektur der Randoms
Wie beschrieben, ist die Zahl der Zufallskoinzidenzen von verschiedenen Parametern abhängig und kann sehr hohe Werte annehmen; daher muss von der gemessenen Zählrate die der Randoms abgezogen werden. Es gibt zwei verschiedene Verfahren, die Rate der Zufallskoinzidenzen zu messen:
- Entweder man misst die Zahl der Singles und errechnet aus ihrer Rate die zu erwartende Zahl der Randoms, oder
- man misst nach einer Koinzidenzmessung, die echte (trues) und zufällige (randoms) enthält, ein zweites, dagegen verschobenes, gleich großes Zeitfenster, das keine echten Koinzidenzen enthalten kann. Da die Messung in diesem zweiten Zeitfenster nicht durch ein echtes Koinzidenzereignis ausgelöst wurde, müssen die dort ermittelten Koinzidenzen Zufallskoinzidenzen sein.
Totzeitkorrektur
Mit zunehmender Zählrate gewinnt die Totzeit des Messsystems an Bedeutung. Bei sehr hohen Zählraten weicht die gemessene Zählrate schließlich so stark von der realen Zählrate ab, dass diese Abweichung korrigiert werden muss, will man die Richtigkeit der Messung erhalten. Die Umsetzung ist einfach: Man erstellt eine Kalibrierreihe mit wachsender Aktivität. Diese bekannte Aktivität wird in verdünnter Form mit einem Referenzmessgerät (z. B. Bohrloch) gemessen und ein für die jeweilige Aktivität gültiger Korrekturfaktor errechnet.
Korrektur der Streustrahlung
Streustrahlung entsteht in der Umgebung großer Aktivitäten oder in der Nähe von Objekten mit starker Schwächung. Eine Korrekturfunktion kann entweder anhand von Phantommessungen messtechnisch ermittelt oder unter Einbeziehung von Schwächungsdaten errechnet werden.[11]
Recovery Korrektur
Auch die räumliche Auflösung des Systems bestimmt die gemessene Aktivität einer Läsion. Läsionen kleiner als die vierfache räumliche Auflösung des Systems werden ohne diese Korrektur mit vermindertem Uptake dargestellt. Die Abweichung wird mit Hilfe eines Recovery-Koeffizienten korrigiert (Hot Spot Recovery Coefficient HSRC und Cold Spot Recovery Coefficient CSRC). Das Verfahren ist, bis zu einer Läsionsgröße, die der 1,5-fachen Auflösung des Systems entspricht, mit guten Ergebnissen anwendbar. Bei Läsionen, die kleiner sind, ergeben sich durch den stark vergrößerten Rauschanteil zu große statistische Fehler. Der Hot Spot Recovery Coefficient kann auch als Test für die Systemlinearität verwendet werden.[2]
Bildrekonstruktion


Durch die Bildrekonstruktion entsteht aus den mehrfach korrigierten Messdaten das Bild, das die Grundlage für Analyse und Befundung ist.
gefilterte Rückprojektion
Die gefilterte Rückprojektion (auch FBP für filtered Backprojection) ist ein Verfahren, das heute in erster Linie in der Computertomographie verwendet wird. In der PET wurde sie mittlerweile von den iterativen Rekonstruktionsverfahren verdrängt.
Iterative 2D-Rekonstruktion
Wie auch in der Mathematik ist dies eine Methode, bei der man sich einer Lösung durch wiederholtes Anwenden des gleichen Algorithmus schrittweise annähert (von lateinisch iter „Schritt“). Die 2D-Verfahren heißen MLEM, OSEM oder AW-OSEM.
Alle diese Verfahren beginnen mit einer angenommenen Tracerverteilung, die mit jedem Rechendurchlauf durch Vergleich und Korrektur den tatsächlichen Gegebenheiten angenähert wird. Die Näherungsschritte sind:
- Rückprojektion der angenommenen Tracerverteilung unter Berücksichtigung der Eigenschaften des Abbildungssystems: Was würde man messen, wenn der Tracer so verteilt wäre, wie im Modell angenommen
- Bestimmung der Differenz zwischen rückprojizierten und gemessenen Daten
- Berechnung und Anwendung des aus der Differenz gewonnenen Korrekturfaktors
- Wiederholung der vorangegangenen Schritte bis ein Abbruchkriterium erreicht wird.
Wurden die zu rekonstruierenden Daten mit einer 3D-Akquisition gemessen, werden sie vorher durch Fourier Rebinning umgerechnet, so dass mit Hilfe der erwähnten 2D-Verfahren rekonstruiert werden kann.
Allen iterativen Verfahren gemein ist, dass sie sehr rechenintensiv sind. Mit einem iterativen Rekonstruktionsverfahren lässt sich prinzipiell jede beliebige Auflösung erreichen, jedoch wird dabei oft auch das Bildrauschen verstärkt und Rundungsfehler wirken sich zunehmend aus, so dass dann weitere Iterationen die Bildqualität verschlechtern.
Iterative 3D-Rekonstruktion
Iterative 3D-Verfahren gibt es noch nicht sehr lange. Schon das 2D-Verfahren benötigt etwa zehnmal so viel Rechenleistung wie die gefilterte Rückprojektion und kommt aufgrund dieser Tatsache erst seit einigen Jahren zum Einsatz.
Iterative 3D-Verfahren sind mathematisch sehr anspruchsvoll, obwohl das Grundprinzip dasselbe wie das der 2D-Rekonstruktion ist. Im Jahr 2007 wurden in der PET die 3D-Iterationsverfahren RAMLA (Philips) und Vuepoint (General Electric) eingesetzt.
Am SNM 2007 wurden mit Vue Point High Definition von der Firma General Electric und Truepoint HD (Siemens) neue iterative 3D-Rekonstruktionsverfahren vorgestellt. Vue Point High Definition verbessert das Signal-Rauschverhältnis um ca. 60 Prozent und ermöglicht Auflösungen, die unter klinischen Bedingungen unterhalb von 3,5 mm liegen. Die Besonderheit der Rekonstruktion ist, dass sie alle Korrekturen in der iterativen Schleife abarbeitet und damit Konvergenzprobleme bisheriger Iterationsverfahren löst.
Truepoint HD Rekonstruktion (Siemens) basiert auf der Point-Spread-Funktion. Es werden die Abbildungseigenschaften des Detektors modelliert und korrigiert. Siemens gibt an, mit Truepoint HD unter Laborbedingungen Auflösungen von bis zu 2 mm zu erreichen.[21]
Die Verwendung eines iterativen Bildrekonstruktionsalgorithmus ermöglicht, die Abbildungseigenschaften des Systems bei der Bildrekonstruktion zu berücksichtigen. So kann der Streustrahlenanteil verringert werden, was das Signal-Rausch-Verhältnis verbessert.[11]
Leistungsparameter eines PET-Systems
Kritische Leistungsparameter werden immer von der Fragestellung bestimmt. Bei einer Metastasensuche muss das PET erhöhten Uptake in aktivitätsarmer wie aktivitätsreicher Umgebung darstellen können. In der Nuklearkardiologie hingegen ist die Darstellung eines verringerten Uptakes vor aktivitätsreicher Umgebung von Belang. Generell gilt: Kleine und große Areale mit von der Umgebung verschiedener Tracerverteilung müssen vom PET korrekt identifiziert und quantifiziert werden. Die folgenden Leistungsparameter beschreiben, wie gut ein System diese Anforderungen erfüllen kann.
Sensitivität
Die Sensitivität eines PET-Scanners ist seine wichtigste Geräteeigenschaft, da sie über Bildqualität und Aufnahmedauer entscheidet[22]. Sensitivität ist allgemein formuliert die Gesamtzahl richtig positiver Ereignisse im Verhältnis zur Summe der richtig positiven und falsch negativen Ereignisse. In der PET ist die Sensitivität die Zahl an Impulsen pro Sekunde (Trues), die pro Becquerel und Milliliter gemessen werden. Sie wird meist in angegeben. Bei der Messung der Aktivität einer injizierten Probe wird ein Bohrlochmessplatz verwendet, von dem man annimmt, dass er alle Szintillationen nachweisen kann. Für die Rekonstruktion eines Bildes guter Qualität ist eine gute Zählratenstatistik Grundvoraussetzung; sie kann nur erzielt werden, wenn das PET aus der injizierten Dosis möglichst viele Trues ermitteln kann. Gute Systeme erreichen Werte von 7 bis 9 . Beim PET hängt die Sensitivität des Systems von der Photofraktion und dem Absorptionskoeffizienten des Detektormaterials, von der Detektorgeometrie und der Kristalldicke ab. Die Sensitivität eines Systems kann durch Vergrößerung des axialen FOV (Erweiterung um einen zusätzlichen Detektorring) deutlich verbessert werden. Da hierdurch jedoch Koinzidenzen zusätzlich erfasst werden, die das Untersuchungsvolumen schräg durchlaufen, steigt die Wahrscheinlichkeit an, dass diese Photonen gestreut werden, womit ein Verlust an Bildkontrast von Regionen niedriger Anreicherung verbunden ist[23].
Streustrahlenanteil
Dies ist der Anteil an gestreuten und zufälligen Koinzidenzen an der Gesamtzahl gemessener Koinzidenzen. Je niedriger der Streustrahlenanteil, desto besser der Bildkontrast. Die Dicke des durchstrahlten Volumens bestimmt wesentlich den Anteil an Streustrahlung. Aufnahmen dickleibiger Patienten sind daher verrauschter als Scans schlanker Personen.
Der Streustrahlenanteil kann verringert werden durch:
- Anwendung der Time-of-Flight-Technik
- Anwendung einer leistungsfähigen iterativen Bildrekonstruktion
- Abschirmung von Streustrahlung durch Septen und Endshields; dies sind stirnseitig am Detektor angebrachte Blenden; Nachteil: Septen verringern die Sensitivität des Systems
- ein kleines Koinzidenzzeitfenster
- eine gute Energieauflösung des Detektors, was eine gute Unterscheidung zwischen gestreuten und nicht gestreuten Photonen ermöglicht (gestreute Photonen haben eine Energie < 511 keV).
Räumliche Auflösung
Die vom PET-System erzielbare räumliche Auflösung wird in FWHM angegeben. Sie wird von folgenden Faktoren limitiert:
Größe der Szintillationskristalle:
Je kleiner die dem Messvolumen zugewandten Fläche der Einzelkristalle ist, desto besser ist die Auflösung des Detektorsystems. Kleinere Kristalle verringern jedoch die Sensitivität und eine größere Detektorenzahl erhöht die Systemkosten.
Kollinearitätsfehler:
Die Emission der Photonen erfolgt nicht exakt kollinear, sondern mit einer kleinen Abweichung zum idealen 180-Grad-Winkel. Ursache ist, dass sich das Positron vor der Zerstrahlung bewegt hat. Da bei der Rekonstruktion der Auftreffwinkel der Photonen üblicherweise nicht gemessen werden kann, muss zur Rekonstruktion eine Gerade als Line-of-Response (LOR) angenommen werden, wodurch bei Ganzkörper-PETs ein Fehler im Bereich einiger weniger Millimeter entsteht. Dieser so genannte Kollinearitätsfehler ist vermeidbar. Detektoren mit Messung des Eintrittswinkels für klinische PET-Systeme sind in der Entwicklungsphase und bei präklinischen PET-Systemen für Tierversuche auch schon kommerziell erhältlich. Zur Korrektur des Fehlers werden sog. Phoswich-Detektoren benutzt, bei denen zwei verschiedene Detektormaterialien quasi in Sandwich-Bauweise übereinander angeordnet sind.

Gantrydurchmesser:
Ein größerer Gantrydurchmesser steigert den Einfluss des Kollinearitätsfehlers der Positronenzerstrahlung und verringert damit die maximal erreichbare Auflösung. Ein kleiner Gantrydurchmesser erhöht zwar die in der Mitte des FOV erzielbare Auflösung, führt jedoch zu unverhältnismäßig starkem Absinken der Ortsauflösung außerhalb der Bildmitte: Koinzidenzen, die außerhalb des Zentrums des FOV stattfinden, treten umso schräger in die Detektoren ein, je weiter sie in radialer Richtung von der Gantrymitte entfernt sind. Der Detektor sieht dann nicht einen von vorne kommenden kompakten Lichtblitz, sondern eine Leuchtspur, deren genauer Ort nicht bestimmbar ist.
Mittlere freie Weglänge:
Die Positronen sind unmittelbar nach ihrer Entstehung zu schnell, um mit einem Elektron zu annihilieren. Sie entfernen sich daher eine kurze Strecke vom Ort ihrer Entstehung, wobei sie durch Wechselwirkung mit anderen Teilchen stetig an Energie verlieren. Die bis zur Annihilation zurückgelegte Wegstrecke ist abhängig von der mittleren Materiedichte der Umgebung und der Anfangsenergie der Positronen – und damit vom verwendeten Radionuklid. Diese sog. mittlere freie Weglänge liegt in der Größenordnung von 0,5 Millimetern im Gewebe und 1,5 Millimetern in der Lunge.[24]
Lokalisationsgenauigkeit der Szintillation:
Die Detektorgröße und die Lokalisationsgenauigkeit des Szintillationsorts mit Hilfe des Anger-Prinzips limitieren die Lokalisationsgenauigkeit einer Szintillation im Kristall auf ca. zwei Millimeter.
Glättungsfilter:
Der im Bildrekonstruktionsalgorithmus zur Verringerung von Bildrauschen verwendete Glättungs-Filter verringert die Ortsauflösung um ca. 2–5 Millimeter
Darstellungsmatrix:
Die verwendete Darstellungsmatrix, d. h. Pixelgröße des Bildes, verringert die Auflösung des Bildes.
Physiologische Patientenbewegung:
Die Patientenbewegung, die u. a. durch die Atembewegung des Patienten verursacht wird, führt zu einem Verschmieren der Bildinformation von bis zu 50 mm.
Die Zahlenwerte der genannten Unschärfen addieren sich nicht einfach, sie müssen nach den Regeln der Fehler-Fortpflanzung überlagert werden. Unter Außerachtlassung der Patientenbewegung ist in der Bildmitte eine Systemauflösung zwischen 3 und 6 Millimetern erreichbar.
Noise Equivalent Count Rate, NECR

Misst man am PET in einer Versuchsreihe sehr wenig Aktivität und steigert diese langsam, so ergibt sich folgendes Bild:
Die Zahl der gemessenen wahren Koinzidenzen steigt zunächst mit der Dosis an. Zufallskoinzidenzen nehmen jedoch mit zunehmender Aktivität stärker als linear (i. Allg. quadratisch) zu, ihre Zahl wird irgendwann sogar größer als die Zahl der wahren Koinzidenzen (Trues), da die Wahrscheinlichkeit steigt, dass zwei zufällige Ereignisse innerhalb des Koinzidenzzeitfensters auftreten.
Darüber hinaus machen sich dann auch Totzeiteffekte[10] bemerkbar, da Kristall und Elektronik eine feste Zeitspanne benötigen, um eine Szintillation zu erfassen. Wenn in dieser Zeitspanne bereits das nächste Ereignis stattfindet, kann es nicht erfasst werden und wird verworfen.
Für die Bildqualität bedeutet dies: Bei sehr kleiner zu messender Aktivität ist das Bild stark verrauscht, da die Zahl der gemessenen Ereignisse gering ist. Sie verbessert sich mit zunehmender Aktivität, erreicht jedoch irgendwann ein Maximum. Ein weiterer Dosisanstieg führt zu starkem Verlust an Bildkontrast, das Bild wird wieder flauer.[10]
Die NECR (= Noise Equivalent Count Rate) beschreibt diese Eigenschaft eines PET[10]: mit
= Rate der wahren Koinzidenzen
= Rate der gestreuten Koinzidenzen
= Rate der Zufallskoinzidenzen
= Flächenanteil des projizierten Objektes auf die Projektionsfläche
Ein gutes PET-System weist eine hohe maximale NECR bei einer klinisch erreichbaren Aktivitätskonzentration auf.
Die Form der NECR-Kurve hängt stark von Gerätedesign und Untersuchungsobjekt ab. Die von den Herstellern gezeigten Diagramme wurden in einem genormten NEMA-Phantom gemessen. Ist das Untersuchungsobjekt aber beispielsweise größer als das NEMA-Phantom, erreicht die NECR-Kurve ihr Maximum früher, denn damit wächst der gemessene Streustrahlenanteil stark (korpulenter Patient).[25]
Axiales Gesichtsfeld (axial field of view, AFOV)
Die Gesamtaufnahmezeit hängt von der Aufnahmedauer pro Bettposition und der Zahl der Bettpositionen ab, die zur Abbildung eines Untersuchungsobjekts erforderlich sind. Heutige PET-Scanner verfügen über mehrere Ringe und somit über ein Gesichtsfeld von 15 bis 25 cm. Neben der Größe des axialen FOV spielt aber auch der sogenannte „Slice-overlap“ eine Rolle. Da die Sensitivität des Detektors zum Rand seines axialen Gesichtsfelds abfällt, muss überlappend aufgenommen werden: Bei der Aufnahme der nächsten Bettposition wird also ein kleiner Bereich nochmals erfasst, der in der vorigen Bettposition bereits dargestellt wurde. Echte 2D-Scanner benötigten aufgrund ihrer sehr homogenen Sensitivität in axialer Richtung nur eine Überlappung von ein bis drei Prozent, 3D-Scanner benötigen eine Überlappung von 20 bis 40 Prozent, was zur deutlichen Verlängerung der Untersuchungszeit führt und den Effekt des Sensitivitätsgewinns des 3D-Modus teilweise wieder aufhebt.[25] Ideal wäre ein PET-Scanner, der den gesamten Patienten mit einem sehr großen axialen Gesichtsfeld mittels einer einzigen Aufnahme erfasst. Ein solcher Ganzkörper PET-Scanner wurde z. B. von der Firma United Imaging Healthcare im Jahr 2019 realisiert.[26] Siemens bietet mit dem Biograph Vision Quadra ein System mit einem axialen Gesichtsfeld von über einem Meter an.[27] Aufgrund der hohen Anschaffungs- und Betriebskosten ist der Nutzen von Ganzkörper PET-Scannern für die klinische Routine jedoch noch fraglich. Der Kaufpreis solcher Geräte liegt bei mehreren Millionen Euro.
Einzelnachweise
- ↑ Bernd J. Krause, Andreas K. Buck, Markus Schwaiger: Nuklearmedizinische Onkologie. ecomed Medizin, 2007, ISBN 978-3-609-76308-8, S. 20.
- ↑ a b L. Geworski: Online Voraussetzungen für die Quantifizierung in der Emissions-Tomographie. Habilitationsschrift, Humboldt-Universität zu Berlin, 2003
- ↑ Charles L. Melcher, Scintillation Crystals for PET, J Nucl Med 2000; 41:1051–1055 ( vom 13. September 2006 im Internet Archive; PDF; 59 kB)
- ↑ M. E. Casey, R. Nutt: A Multicrystal Two Dimensional BGO Detector System for Positron Emission Tomography. In: IEEE Transactions on Nuclear Science. Band 33, Nr. 1, Februar 1986, ISSN 1558-1578, S. 460–463, doi:10.1109/TNS.1986.4337143 (ieee.org [abgerufen am 26. September 2022]).
- ↑ Joel S. Karp: Is LSO the future of PET? In: European Journal of Nuclear Medicine & Molecular Imaging. Band 29, Nr. 11. Springer-Verlag, November 2002, S. 1525, doi:10.1007/s00259-002-0988-x.
- ↑ Kim, Jin Su, Lee, Jae Sung, Lee, Byeong Il, Lee, Dong Soo, Chung, June Key, Lee, Myung Chul: Performance characteristics of 3D GSO PET/CT scanner (Philips GEMINI PET/CT). In: Korean Journal of Nuclear Medicine. Band 38, Nr. 4, 2004, ISSN 1225-6714 (iaea.org [abgerufen am 15. Dezember 2023]).
- ↑ Philips Vereos | PET/CT System | Philips Healthcare. Abgerufen am 5. Juli 2024 (deutsch).
- ↑ Broadcom: AFBR-S4NxxC013-44P163 Brief Introduction to Silicon Photomultipliers. Broadcom Inc, 2020, abgerufen am 1. November 2021 (englisch).
- ↑ GE Healthcare: Digitaldetektoren des Discovery Mi Gen 2. GE Healthcare, 1. November 2021, abgerufen am 1. November 2021.
- ↑ a b c d e R. Standke: Technische Grundlagen der 18F-Fluorodeoxyglukose-Positronen-emissionstomographie-Diagnostik; Acta Medica Austriaca, Blackwell Verlag, 29. Jahrgang, Heft 5 2002, S. 149–155. doi:10.1046/j.1563-2571.2002.02040.x
- ↑ a b c d Werling, Alexander, Modellbasierte Korrektur der Streustrahlung in der Positronen-Emissions-Tomographie
- ↑ Helmholtz-Zentrum Dresden-Rossendorf: Korrektur bewegungsbedingter Artefakte bei Ganzkörperuntersuchungen (Seite nicht mehr abrufbar, festgestellt im Mai 2019. Suche in Webarchiven) Info: Der Link wurde automatisch als defekt markiert. Bitte prüfe den Link gemäß Anleitung und entferne dann diesen Hinweis.
- ↑ A. Martínez-Möller, W. Howe, M. Schwaiger, S. Nekolla Motion Free Images by Dual Gating of PET Listmode Acquisitions World Congress of Cardiology, held in Barcelona, Spain, September 2006
- ↑ 4-D PET/CT Keeps Clinicians on Track, Artikel auf http://new.reillycomm.com/ ( vom 13. April 2008 im Internet Archive)
- ↑ Cyrill Burger, David Townsend: Basics of PET Scanning, aus: Gustav K. von Schulthess: Molecular Anatomic Imaging, PET-CT and SPECT-CT integrated modality imaging, Lippincott Williams & Wilkins 2007
- ↑ Discovery 600 Produktinfos auf www.gehealthcare.com ( des vom 9. April 2011 im Internet Archive) Info: Der Archivlink wurde automatisch eingesetzt und noch nicht geprüft. Bitte prüfe Original- und Archivlink gemäß Anleitung und entferne dann diesen Hinweis.
- ↑ Artikel von Michael Haas auf Imaging Technology News ( vom 13. April 2008 im Internet Archive)
- ↑ S. Surti, S. Karp, L.M. Popescu, E. Daube-Witherspoon, M. Werner; Nat. Institutes of Health, Philadelphia, PA, USA: Investigation of time-of-flight benefit for fully 3-DPET. In: IEEE Transactions on Medical Imaging Vol. 25, No. 5. IEEE Engineering in Medicine and Biology Society, Mai 2006, S. 529–538, abgerufen am 22. August 2010 (englisch).
- ↑ Siemens Healthineers: Biograph Vision, Technische Details. In: Website der Firma Siemens Healthineers. Siemens Healthineers, 2021, abgerufen am 1. November 2021 (englisch).
- ↑ Sun Il Kwon, Ryosuke Ota, Eric Berg, Fumio Hashimoto, Kyohei Nakajima: Ultrafast timing enables reconstruction-free positron emission imaging. In: Nature Photonics. 14. Oktober 2021, ISSN 1749-4893, S. 1–5, doi:10.1038/s41566-021-00871-2 (nature.com [abgerufen am 1. November 2021]).
- ↑ Panin et al. (Siemens) “Fully 3-D PET Reconstruction With System Matrix Derived From Point Source Measurements”, IEEE Medical Imaging, Vol. 25, No. 7, July 2006.
- ↑ European Journal of Nuclear Medicine, Vol 30, No. 11, November 2003
- ↑ A Comparison of the Imaging Properties of a 3- and 4-ring Biograph PET Scanner Using a Novel Extended NEMA Phantom, C. Jonsson, Member, IEEE, R. Odh, P-O. Schnell and S.A. Larsson, Member, IEEE, 2007 IEEE Nuclear Science Symposium Conference Record,M13-25
- ↑ Sánchez-Crespo, et al. “Positron flight in human tissues and its influence on PET image spatial resolution”, Eur J Nucl Med, Vol 31, Iss 1, Jan 2004, pp 44–51.
- ↑ a b Charles Stearns, Alexander Tokman: Design Criteria for PET Scanners: What is important and Why; Beitrag aus: Gustav K. von Schulthess: Molecular Anatomic Imaging, PET-CT and SPECT-CT integrated modality imaging, Lippincott Williams & Wilkins 2007
- ↑ Sara Reardon: Whole-body PET scanner produces 3D images in seconds. In: Nature. Band 570, Nr. 7761, 12. Juni 2019, S. 285–286, doi:10.1038/d41586-019-01833-z (nature.com [abgerufen am 27. Oktober 2020]).
- ↑ Biograph Vision Quadra. Abgerufen am 15. Dezember 2023 (Schweizer Hochdeutsch).
Auf dieser Seite verwendete Medien
The image illustrates the processing principles of a positron emission tomograph (PET) commonly used in cancer diagnostics. It shows how during the annihilation process two photons are emitted in diametrically opposite directions. These photons are registered by the scanner as soon as they arrive at the detector ring. After the registration, the data is forwarded to a processing unit which decides if two registered events are selected as a so-called coincidence event. All coincidences are forwarded to the image processing unit where the final image data is produced via mathematical image reconstruction procedures.
Autor/Urheber: Hg6996, Lizenz: CC BY-SA 3.0
FORE FBP Bildrekonstruktion von PET-Bilddaten, die den Effekt verschiedener Algorithmen zeigt: Oben links: FBP mit Schwächungskorrektur. oben rechts: keine Schwächungskorrektur, keine Streustrahlenkorrektur. Bild unten links: Keine Schwächungskorrektur, keine Streustrahlenkorrektur, keine Normalisation, keine Totzeitkorrektur, keine Korrektur der Zufallskoinzidenzen. Unten rechts: Gewichtetes MIP der schwächungskorrigierten FBP-Bilder
2D acquisition mode with septae
Autor/Urheber: Hg6996, Lizenz: CC BY-SA 4.0
BGO-Detektor inkl. Photomultiplier eines GE D600 PET/CT
PET Bildrekonstruktion mit dem iterativen 3D Algorithmus Vuepoint HD. Vergleich der Auflösung bei Rechnung mit 16 bzw. 32 Subsets. Läsion rot markiert
Autor/Urheber: Hg6996, Lizenz: CC BY-SA 4.0
Detektorring eines GE Discovery D600 PET/CT
single PET event
Scatter event during PET acquisition
3D acquisition mode in PET imaging
graphic, explaining the effect of oblique scintillation hitting the crystal
Noise equivalent count rate
Absorption dependant of surrounding material
Random coincidence event during PET acquisition
Autor/Urheber:
Basic diagram of how a lead collimator works.
Schematic view of the typical detector system of a positron emission tomograph (here the detector blocks and rings of an ECAT Exact HR+ scanner). It shows a technical view on the detector block with its scintillator crystals and photo multipliers as well as a view on the whole typical detector ring system where thousands of detectors are placed right beside each other.
True coincidence event
















