Mykobakterien
| Mycobacterium | ||||||||||
|---|---|---|---|---|---|---|---|---|---|---|
 Mycobacterium tuberculosis (Ziehl-Neelsen-Färbung) | ||||||||||
| Systematik | ||||||||||
| ||||||||||
| Wissenschaftlicher Name | ||||||||||
| Mycobacterium | ||||||||||
| Lehmann & Neumann 1896 |
Die Mykobakterien (Mycobacterium) sind stäbchenförmige Bakterien. Sie bilden die Gattung Mycobacteriaceae mit ca. 50 Arten, von denen über 30 pathogen sind. Pathogene Spezies verursachen chronische Krankheiten mit granulomatösen Läsionen. Dazu zählen die Tuberkulose (M. tuberculosis), Lepra (M. leprae) und die Rindertuberkulose (M. bovis). Daneben gibt es untypische Arten (MOTT) wie M. avium, die vorwiegend immunschwache Personen befallen.
Mykobakterien sind mit der Gram-Färbung schwer anzufärben und grampositiv, aber sie haben eine säurefeste Zellwand wie gramnegative Bakterien.
Merkmale
Allgemeine Merkmale
Mykobakterien sind unbeweglich und bilden keine Endosporen, ihr Sauerstoffbedarf reicht von aerob bis mikroaerophil. Sie sind meist gerade oder gebogene Stäbchen mit einem Durchmesser von 0,2 bis 0,6 µm, zwischen 1 und 10 µm lang. Sie können auch kokkenförmig oder verzweigt sein und Fortsätze (Filamente) bilden. Der Präfix myko- stammt von ihrem pilzförmigen Aussehen. Sie leben im Erdreich und in Gewässern sowie als Parasiten und Pathogene in Menschen, Tieren und Fischen. Mykobakterielle Krankheiten sind Zoonosen, die von Tier auf Mensch übertragen wurden.
Zellhülle

1 (hellblau) - äußere Lipide
2 (violett) - Mycolsäuren
3 (hellbraun) - Polysaccharide
4 (hellblau) - Peptidoglykan
5 (schwarz) - Cytoplasmamembran
6 (grün) Lipoarabinomannan
7 (gelb) - Phosphatidylinositolmannosid
8 Zellwand
Die Zellwände von Mykobakterien haben zwei besondere Merkmale, die ihre Überlebensfähigkeit und Infektiosität begünstigen. Das erste sind Mykolsäuren, die auch bei Actinobacteria wie Corynebacterium, Nocardia und Rhodococcus vorkommen. Das zweite charakteristische Merkmal ist das so genannte „Wax D“, eine Matrix aus Mykolsäuren, die mit dem bakteriellen Zellwand-Polymer Peptidoglykan verbunden ist. Die Zellwand ist zudem von einer Wachsschicht (Kapsel) umgeben, die wasserundurchlässig ist und das Austrocknen verlangsamt. Diese Kapsel ist für das schwierige Anfärben beim Gram-Test verantwortlich. Zudem erschwert sie das Eindringen von Nährstoffen, so dass Mykobaktieria nur langsam wachsen. Die Generationszeit beträgt 12–18 Stunden, unter Laborbedingungen brauchen Mykobakterien Wochen, um sichtbare gelbliche Kolonien im Nährmedium auszubilden. Auch Schadstoffe wie Antibiotika werden durch die Kapsel beeinträchtigt, so dass mykobakterielle Infektionen meist schwieriger zu behandeln sind und länger behandelt werden müssen als andere bakterielle Infektionen.
Systematik und Unterteilung

Die Gattung wird taxonomisch in vier Gruppen unterteilt:
- M. tuberculosis-Komplex, befällt Menschen und Tiere, vor allem Vieh und Primaten: M. tuberculosis, M. bovis, M. microti und M. africanum;
- M. leprae-Komplex: M. leprae und M. lepromatosis;
- M. avium-Komplex: M. avium, M. intracellulare und M. scrofulaceum.
- Andere Arten werden zu den MOTT (NTM) gezählt, die meist nur bei immunschwachen Personen krankheitserregend sind (opportunistische Pathogene): M. branderi, M. celatum, M. chelonei, M. gordonae, M. haemophilum, M. interjectum, M. kansasii, M. thermoresistibile, M. triplex, M. ulcerans.
Unterteilung nach Runyon
NachRunyon erfolgt die Unterteilung der Mykobakterien nach Wachstumsgeschwindigkeit und Pigmentbildung bei Belichtung (sogenannte Photochromogenität). Das Pigmentverhalten ist allerdings phylogenetisch nicht relevant.
- Gruppe I: Photochromogene, langsam wachsende (slow growers) Mykobakterien: Sie bilden nur unter dem Einfluss von Licht gelbe Farbpigmente. Beispielarten: Mycobacterium kansasii, M. marinum, M. asiaticum und M. simiae.
- Gruppe II: Skotochromogene slow growers bilden auch im Dunklen Pigmente. Beispiele: Mycobacterium scrofulaceum, M. szulgai und M. xenopi.
- Gruppe III: Nichtchromogene slow growers bilden niemals Pigmente. Beispielarten: Mycobacterium ulcerans, der Erreger der Buruli-Ulkus und der Mycobacterium avium-Komplex (MAC), bestehend aus Mycobacterium intracellulare und Mycobacterium avium.
- Gruppe IV: Schnellwachsende Mykobakterien, die auf Agarmedien schon innerhalb einer Woche gut sichtbare Kolonien bilden, z. B. Mycobacterium fortuitum.
Der gesamte Mycobacterium tuberculosis-Komplex und Mycobacterium leprae zählen zu der Gruppe III. Apathogene, nicht krankheitserregende Mykobakterien wie M. moriokaense stammen überwiegend aus der Gruppe der schnellwachsenden, nichttuberkulösen Mykobakterien (Gruppe IV).[1]
Arten
Der Mycobacterium tuberculosis-Komplex:
- Mycobacterium africanum Castets et al. 1969
- Mycobacterium canettii
- Mycobacterium caprae
- Mycobacterium bovis Karlson & Lessel 1970, Erreger der Tuberkulose der Rinder
- Mycobacterium microti Reed 1957
- Mycobacterium mungi entdeckt 2010, infiziert Zebramangusten[2]
- Mycobacterium pinnipedii Cousins et al. 2003
- Mycobacterium tuberculosis (Zopf 1883) Lehmann & Neumann 1896, Erreger der Tuberkulose
Einige nichttuberkulöse Mykobakterien (NTM):
- Mycobacterium genavense; selten Verursacher von Lymphadenitis und dissiminierten Infektionen[3]
- Mycobacterium immunogenicum; selten Verursacher von Hauterkrankungen[4]
- Mycobacterium conspicuum; selten Verursacher von schweren dissiminierten Infektionen
- Mycobacterium mucogenicum; selten Verursacher von schweren dissiminierten Infektionen
- Mycobacterium ulcerans; Erreger des Buruli-Ulkus
- Mycobacterium xenopi Schwabacher 1959
- Mycobacterium shottsii Rhodes et al. 2003
- Mycobacterium avium-Komplex
- Mycobacterium avium Chester 1901, Erreger der Geflügeltuberkulose
- Mycobacterium avium subsp. paratuberculosis (Bergey et al. 1923) Thorel et al. 1990 (Synonym: Mycobacterium paratuberculosis Bergey et al. 1923), Erreger der chronischen Enteritis beim Rind
- Mycobacterium intracellulare (Cuttino and McCabe 1949) Runyon 1965
- Mycobacterium smegmatis (Trevisan 1889) Lehmann & Neumann 1899
- Mycobacterium kansasii Hauduroy 1955
- Mycobacterium terrae-Komplex: Die Arten dieses Komplexes gehören zu der Gruppe III (langsam wachsend, unpigmentiert) und werden mit Lungenerkrankungen in Verbindung gebracht.[1]
- Mycobacterium nonchromogenicum Tsukamura 1965
- Mycobacterium terrae Wayne 1966
- Mycobacterium triviale Kubica 1970
Folgende Arten gelten als apathogen, d. h. bis jetzt wurden sie noch nicht mit Krankheiten des Menschen in Verbindung gebracht. Alle hier aufgelisteten Arten zählen zu den schnellwachsenden Mykobakterien (Gruppe IV):[1]
- Mycobacterium brumae Luquin et al. 1993
- Mycobacterium chitae Tsukamura 1967
- Mycobacterium confluentis Kirschner et al. 1992
- Mycobacterium fallax Lévy-Frébault et al. 1983
- Mycobacterium moriokaense Tsukamura et al. 1986
Mykobakterien als Krankheitserreger
Einige der normalerweise freilebenden Bakterien können unter Umständen bei Menschen mit geschwächtem Immunsystem Krankheiten verursachen (pathogene nichttuberkulöse Mykobakterien). Einige sind auch gefährliche Krankheitserreger bei Tieren und können in der Tierhaltung bzw. Landwirtschaft große Probleme verursachen.
Viele der um die 100 beschriebenen Arten sind für Menschen apathogen oder nur sehr selten krankheitserregend. Andere sind fakultativ pathogen, sie sind nur unter bestimmten Umständen, zum Beispiel bei geschwächtem Immunsystem, für den Menschen gefährlich. Keine der pathogenen Arten (außer M. tuberculosis) wird von Mensch zu Mensch übertragen. Viele Arten kommen in Böden vor und sind saprophytisch. Zu den nur sehr selten krankheitserregenden Mykobakterien zählen zum Beispiel Mycobacterium triviale, M. gordonae und M. nonchromogenicum.
In der Landwirtschaft beziehungsweise Tierhaltung hat Mycobacterium bovis die größte wirtschaftliche Bedeutung unter den Mykobakterien. Weitere in der Landwirtschaft wichtige Arten sind Mycobacterium avium, M. paratuberculosis (bzw. Mycobacterium avium subsp. paratuberculosis) und auch Mycobacterium tuberculosis. Mycobacterium avium kann die Geflügeltuberkulose bei Puten, Hühner, Tauben und anderen Vögeln auslösen, selten tritt das Bakterium auch bei Schweinen, Pferden und Rindern auf. Auch M. tuberculosis kann bei Hunden, Katzen, Schweinen und Rindern Tuberkulose auslösen. M. paratuberculosis, jetzt als Unterart von Mycobacterium avium geführt, ist der Erreger der Paratuberkulose (Johnsche Krankheit) der Rinder. Für den Menschen ist M. paratuberculosis ungefährlich, während M. avium und M. intracellulare auch pathogen für den Menschen sein können und beispielsweise Lungenkrankheiten verursachen. Mycobacterium avium und Mycobacterium avium ssp. paratuberculosis bilden mit M. intracellulare den „Mycobacterium avium complex“ (MAC).
Zelluläre Infektionswege
Derzeit kennt man zwei Wege wie Mykobakterien Zellen infizieren können: Die lytische und die nicht-lytische Infektion von Zellen.
Bei der lytischen Infektion werden die Bakterien von Phagozyten in die Endosomen aufgenommen, um dort zu überdaueren oder sich zu vermehren. In letzterem Fall gelangen sie ins Zytosol und induzieren die Lyse der Wirtszellen, die hierbei zugrunde geht. Die freigesetzten Mykobakterien können anschließend weitere Zellen infizieren.
Neben dem bekannten Ablauf der lytischen Infektion wurde 2009 bei M. tuberculosis und M. marinum ein weiterer Infektionsweg, die nicht-lytische Infektion oder nicht-lytische Ausschleusung entdeckt.[5] Hierbei werden sogenannte Ejektosomen benutzt, mit Aktinfilamenten angereicherte Regionen der Membran: Durch diese Filamentkomplexe können die Bakterien die Wirtszelle verlassen, ohne dass ein für diese tödliches Leck in der Membran entsteht.
Beim lytischen Infektionsweg werden die Bakterien freigesetzt und können so mit Antibiotika erfolgreich bekämpft werden. Dagegen liegt die medizinische Bedeutung der nicht-lytischen Infektion darin, dass die Bakterien sich im Gewebe von Zelle zu Zelle verbreiten können, ohne dabei von den derzeit verfügbaren Arzneistoffen behelligt zu werden.
Mycobacterium tuberculosis-Komplex
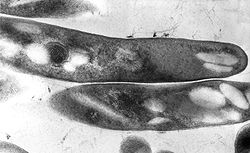
kontrastierter Schnitt, transmissionsmikroskopisch
Zu dem aufgrund von rRNA-Analysen erstellten Mycobacterium tuberculosis (Mtu)-Komplex zählen Mycobacterium tuberculosis, M. africanum, M. bovis, M. microti und M. canettii. In den letzten Jahren wurden weiterhin die Arten M. caprae (früher als die Unterart Mycobacterium tuberculosis subsp. caprae geführt) und M. pinnipedii zu dieser Gruppe gestellt.[6] Auch der von M. bovis erzeugte Impfstamm Bacillus Calmette-Guérin (BCG) zählt zu dem Komplex.
Aufgrund der Untersuchung von VNTRs wird angenommen, dass sich die Stämme des Mtu-Komplexes frühestens vor etwa 40000 Jahren aus dem Urahn des Mtu-Komplexes entwickelt haben und mit dem Menschen in die unterschiedlichen Regionen verteilt wurden. Weiterhin ist daraus zu schließen, dass sich die die Tiere infizierenden Stämme aus Stämmen entwickelt haben, die den Menschen infizierten, die Übertragung also vom Menschen ausging.[6][7]
Pathogenität der Arten des Mycobacterium tuberculosis-Komplex
Die Übertragung von Mycobacterium tuberculosis erfolgt durch Tröpfcheninfektion. Mycobacterium tuberculosis kann auch von Menschen auf Tiere übertragen werden. Beim Menschen sind neben den von Mycobacteriumn tuberculosis verursachten Erkrankungen nur die von M. bovis und M. africanum verursachten von nennenswerter Häufigkeit, die anderen Vertreter des Mycobacterium tuberculosis-Komplexes lösen nur sehr selten Tuberkulosen beim Menschen aus.[8]
Der Mensch ist bei dem Komplex nur für Mycobacterium tuberculosis, M. africanum und M. canettii der primäre Hauptwirt.[9] Die anderen Bakterienarten des Komplexes sind primär für Tiere pathogen, können aber auch auf den Menschen übertragen werden und, vor allem wenn eine Immunschwäche vorliegt, humanpathogen wirken und eine Tuberkulose auslösen. Bei diesen Infektionen handelt es sich also um Zoonosen, auch eine sekundäre Übertragung von Menschen zu Tieren ist möglich. Mycobacterium africanum ist ein in Afrika häufig auftretender Tuberkuloseerreger, eventuell ist diese Art jedoch eine Variante von Mycobacterium tuberculosis. Mycobacterium bovis ist ein bei Rindern auftretender Parasit und Erreger der Rindertuberkulose, die aber auf Menschen übertragen werden kann, z. B. durch Aufnahme von nicht pasteurisierter Milch. Mycobacterium microti ist der Verursacher der Tuberkulose bei Wühlmäusen und kann von hier aus auf den Menschen als Tuberkuloseerreger übertragen werden. Mycobacterium pinnepedii ist pathogen für Robben (Robbentuberkulose) und Mycobacterium caprae für Ziegen, eine Übertragung auf den Menschen ist selten.[9]
Nichttuberkulöse Mykobakterien
Die nichttuberkulösen Mykobakterien (NTM) wirken nur selten (meist bei Menschen mit stark geschwächtem Immunsystem) krankheitserregend, sie gelten als fakultativ pathogen. Von einigen wurden bis jetzt noch keine durch sie ausgelöste Erkrankungen nachgewiesen, sie gelten als apathogen.
Den nichttuberkulösen Mykobakterien wurde erst lange Zeit nach der Beschreibung von Mycobacterium tuberculosis und M. leprae in der Medizin Beachtung geschenkt. Vor allem das in den letzten Jahren stark vermehrte Auftreten der Immunschwächekrankheit AIDS führte zu einer Häufung der durch nichttuberkulöse Mykobakterien verursachten Erkrankungen. Bei Infektionen erzeugen diese Arten zum größten Teil nicht-tuberkulöse Lungenentzündungen, Hauterkrankungen (z. B. Buruli-Ulkus durch die in den Tropen und Australien auftretende Art M. ulcerans) und Befall der Lymphknoten.
Weitere Bezeichnungen für diese Gruppe sind u. a. Mycobacteria other than tuberculosis (MOTT) und „atypische Mykobakterien“. Da sie frei in der Umwelt vorkommen, werden sie auch als „Potentiell pathogene Umwelt (environmental) -Mykobakterien“ (PPUM bzw. PPEM) bezeichnet.
Pathogene nichttuberkulöse Mykobakterien
Eine direkte Übertragung von Mensch zu Mensch ist in der Regel nicht möglich. Die Infektion erfolgt meist über infizierte Materialien oder aerogen (Tröpfcheninfektion). Die nichttuberkulösen Mykobakterien sind oft unempfindlich gegen Medikamente, mit denen man die Tuberkulose behandelt (Antituberkulotika) und weisen generell eine hohe Resistenz gegenüber Fremdeinflüssen auf.
Einige pathogene Arten der Gruppe I: Mycobacterium kansasii kann nicht-tuberkulöse Lungenkrankheiten hervorrufen, Humaninfektionen von Mycobacterium marinum können z. B. in Schwimmbädern erfolgen und verursachen Granulome (Schwimmbadgranulome). Zu den pathogenen Arten der Gruppe II zählt Mycobacterium scrofulaceum, der weltweit verbreitete Erreger der Lymphadenitis.
Arten der Gruppe III sind Mycobacterium malmoense (kann Erkrankungen der Lunge hervorrufen), Mycobacterium avium (Auslöser der Geflügeltuberkulose bei Hühnern, Puten, Tauben und anderen Vögeln, selten infiziert es auch Schweine, Rinder oder Pferde). Bei Menschen kann es Lungenerkrankungen und (bei Kindern) Lymphadenitis auslösen. Mycobacterium avium ist das am häufigsten auftretende pathogene Mykobakterium bei AIDS-Patienten und wird zusammen mit Mycobacterium intracellulare, dem aufgrund von genetischen Untersuchungen begründeten Mycobacterium avium-Komplex (MAC) zugeordnet. Bei dem Mycobacterium avium-intracellulare-scrofulaceum-Komplex (MAIS) wird zusätzlich die Art Mycobacterium scrofulaceum hinzugestellt. M. ulcerans ruft das Buruli-Ulkus aus, eine in den Tropen auftretende Hautkrankheit.
Pathogene Arten der Gruppe IV sind Mycobacterium chelonae, das Haut- oder Weichteilerkrankungen, Abszesse und auch Knochen- oder Gelenkerkrankungen hervorruft. Wie Mycobacterium fortuitum, ebenfalls zu der Gruppe IV zählend, besitzt es eine hohe Resistenz gegen Desinfektionslösungen und ist somit eine mögliche Infektionsgefahr in der Klinik beim Einsatz von Implantaten.
Literatur
- Marianne Abele-Horn: Antimikrobielle Therapie. Entscheidungshilfen zur Behandlung und Prophylaxe von Infektionskrankheiten. Unter Mitarbeit von Werner Heinz, Hartwig Klinker, Johann Schurz und August Stich, 2., überarbeitete und erweiterte Auflage. Peter Wiehl, Marburg 2009, ISBN 978-3-927219-14-4, S. 238–251.
- Karl Bernhard Lehmann, Rudolf Otto Neumann: Atlas und Grundriss der Bakteriologie und Lehrbuch der speciellen bakteriologischen Diagnostik. Lehmann, München 1896.
- R. Schulze-Roebbecke: Mykobakterien in der Umwelt. In: Immunität und Infektion. Band 21, Heft 5, 1993
- Martin Dworkin, Stanley Falkow, Eugene Rosenberg, Karl-Heinz Schleifer, Erko Stackebrandt (Hrsg.): The Prokaryotes, 3. Auflage, Bd. 3: Archaea. Bacteria: Firmicutes, Actinomycetes. Springer Verlag, New York 2006, ISBN 978-0-387-25493-7 (Print), ISBN 978-0-387-30743-5 (Online)
- Juan Carlos Palomino, Sylvia Cardoso Leão, Viviana Ritacco: Tuberculosis 2007. Online
- D. Schlossberg: Tuberculosis & Nontuberculous Mycobacterial Infections. 5. Auflage, McGraw-Hill Publishing Company, 2006, ISBN 0-07-143913-7
- Hett EC, Rubin EJ: Bacterial growth and cell division: a mycobacterial perspective. In: Microbiol. Mol. Biol. Rev. 72. Jahrgang, Nr. 1, März 2008, S. 126–56, table of contents, doi:10.1128/MMBR.00028-07, PMID 18322037, PMC 2268284 (freier Volltext).
Weblinks
- Triglyceride und Wachsester in Bakterien - Westfälische Wilhelms-Universität Münster, IMMB - Arbeitskreis Prof. Dr. Alexander Steinbüchel
- J.P. Euzéby: List of Prokaryotic Names with Standing in Nomenclature – Genus Mycobacterium
Einzelnachweise
- ↑ a b c D. Schlossberg (2006)
- ↑ Alexander KA, Laver PN, Michel AL, et al.: Novel Mycobacterium tuberculosis complex pathogen, M. mungi. In: Emerging Infect. Dis. 16. Jahrgang, Nr. 8, August 2010, S. 1296–9, PMID 20678329.
- ↑ Marianne Abele-Horn (2009), S. 246.
- ↑ Marianne Abele-Horn (2009), S. 246.
- ↑ Hagedorn, M. et al.: Infection by tubercular mycobacteria is spread by nonlytic ejection from their amoeba hosts. In: Science. 323. Jahrgang, Nr. 5922, 2009, S. 1729–1733, PMID 19325115.
- ↑ a b Mario C. Raviglione (Hrsg.): Reichman and Hershfield’s tuberculosis: A comprehensive, international approach, Part B, Informa Healthcare, New York [u. a.] 2006, ISBN 0-8493-9271-3
- ↑ Wirth T, Hildebrand F, Allix-Béguec C, et al.: Origin, spread and demography of the Mycobacterium tuberculosis complex. In: PLoS Pathog. 4. Jahrgang, Nr. 9, 2008, S. e1000160, doi:10.1371/journal.ppat.1000160, PMID 18802459, PMC 2528947 (freier Volltext) – (plospathogens.org).
- ↑ B. C. de Jong, M. Antonio, S. Gagneux: Mycobacterium africanum–review of an important cause of human tuberculosis in West Africa. In: PLoS neglected tropical diseases. Band 4, Nummer 9, 2010, S. e744, doi:10.1371/journal.pntd.0000744. PMID 20927191. PMC 2946903 (freier Volltext). (Review).
- ↑ a b Juan Carlos Palomino, Sylvia Cardoso Leão, Viviana Ritacco: Tuberculosis 2007. 2007, archiviert vom am 17. Juli 2011; abgerufen am 6. November 2022 (englisch).
Auf dieser Seite verwendete Medien
Autor/Urheber: (of code) -xfi-, Lizenz: CC BY-SA 3.0
The Wikispecies logo created by Zephram Stark based on a concept design by Jeremykemp.
Autor/Urheber: Y tambe, Lizenz: CC BY-SA 3.0
Schematic diagram of Mycobacterial cell wall.
- outer lipids
- mycolic acid
- polysaccharides (arabinogalactan)
- peptidoglycan
- plasma membrane
- lipoarabinomannan (LAM)
- phosphatidylinositol mannoside
- cell wall skeleton
This photomicrograph reveals Mycobacterium tuberculosis bacteria using acid-fast Ziehl-Neelsen stain; Magnified 1000 X.
The acid-fast stains depend on the ability of mycobacteria to retain dye when treated with mineral acid or an acid-alcohol solution such as the Ziehl-Neelsen, or the Kinyoun stains that are carbolfuchsin methods specific for M. tuberculosis.
circular cladogram of actinobacteria, highlighting Rhodococcus, Corynebacterium, and Mycobacterium. Made using Dendroscope, Inkscape, and data from http://www.cbrg.ethz.ch/research/orthologous/speciestrees




