Milzbrand
| Klassifikation nach ICD-10 | |
|---|---|
| A22 | Anthrax (Milzbrand) – Infektion durch Bacillus anthracis |
| ICD-10 online (WHO-Version 2019) | |
| Klassifikation nach ICD-11 | |
|---|---|
| 1B97 | Milzbrand |
| ICD-11: Englisch • Deutsch (Entwurf) | |
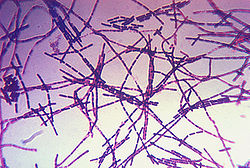


Milzbrand oder Anthrax (von altgriechisch ἄνθραξanthrax „Kohle“) ist eine akute Infektionskrankheit, die durch Bacillus anthracis verursacht wird und meist Paarhufer, aber auch andere pflanzenfressende Tiere befällt. Auch Menschen können von dieser Zoonose befallen werden, wenn sie Milzbrandsporen ausgesetzt sind, die auch von Tieren auf den Menschen übertragen werden können. Eine Übertragung von Mensch zu Mensch gilt als sehr unwahrscheinlich; es wurde bislang kein derartiger Fall dokumentiert.
Der Erreger des Milzbrands ist ein aerobes und sporenbildendes Stäbchenbakterium. Das vom Erreger produzierte Milzbrandtoxin ist hochgiftig. Bei einer Infektion des Menschen sind meist Haut und Schleimhäute, seltener auch Lunge oder Verdauungstrakt betroffen. Die Sporen können unter Umständen Jahrzehnte[1] oder sogar Jahrhunderte überleben.
Aufgrund der Eignung als Biowaffe und der Suche nach Abwehrmöglichkeiten sind die Wirkungsweise des Anthrax-Erregers und der Verlauf der Krankheit gut erforscht. Unter anderem wird daran geforscht, die Wirkung als Zellgift selektiv gegen Krebszellen einzusetzen.[2]
Etymologie
Die Bezeichnung Milzbrand leitet sich von der braunschwarzen fleckigen Verfärbung einer schwer befallenen Milz ab, die bei Sektionen von Tieren auch mit schwarzem Blut gefüllt vorgefunden wurde.
Der griechisch-lateinische und wissenschaftliche Name Anthrax (altgriechisch ἄνθραξanthrax „Kohle“) beruht auf der schwärzlichen Farbe der mit Karbunkel (von lateinisch carbunculus: ‚kleine Kohle‘) bezeichneten Eiterbeulen bei Hautmilzbrand[3] und früher auch anderen karbunkelähnlichen Geschwüren. Bei Hippokrates bezeichnete „Anthrax“ nicht die Milzbrandbeule, sondern die Pockenkrankheit.[4]
Erreger
Der Milzbranderreger, Bacillus anthracis, gehört zur Gattung Bacillus (sporenbildende, aerobe Stäbchenbakterien) innerhalb der Familie Bacillaceae. Er ist ein etwa fünf bis sechs µm (1 µm = 0,001 mm) langes, grampositives, unbewegliches, sporenbildendes Stäbchen, das in Körperflüssigkeiten kurze, in der Kultur längere kettenförmige Verbände bildet („Serpentinen“- oder „Medusakopf“-Form). Im Tierkörper ist die Bakterienzelle von einer deutlichen Kapsel (bestehend aus D-Glutamat) umhüllt, während in der Kultur in der Regel keine Kapselbildung erkennbar ist. Außerhalb des Tierkörpers, in Anwesenheit von Sauerstoff und bei Temperaturen von 12 bis 43 °C, bilden sich Sporen (Dauerformen), deren Größe etwa 0,5 bis 1,2 µm beträgt.
Das Bakterium selbst ist nicht sehr widerstandsfähig. Im faulenden, nicht geöffneten Kadaver gehen die Keime bei warmer Witterung bereits nach zwei bis drei Tagen zugrunde. Bei niedrigen Temperaturen können sie über zwei Wochen infektiös bleiben. Im Magensaft werden sie nach etwa 20 Minuten abgetötet. Die Sporen des Milzbranderregers sind hingegen außergewöhnlich unempfindlich. Durch Eintrocknen werden sie nicht vernichtet. Durch Sonneneinstrahlung werden sie innerhalb von vier Tagen abgetötet. Im Erdreich und vor Sonne geschützt bleiben sie über viele Jahrzehnte hinweg lebensfähig. Zehnprozentiges Formaldehyd ist nach etwa zwei Stunden, 20-prozentiges Formaldehyd in etwa zehn Minuten wirksam. Im strömenden Dampf von 100 °C gehen sie nach fünf Minuten, in trockener Hitze von 120 °C bis 140 °C nach drei Minuten zugrunde.
Milzbranderreger wurden von Aloys Pollender 1849 in Schafsblut mikroskopisch nachgewiesen, aber erst Robert Koch untersuchte den Erreger systematisch, beschrieb ihn im Jahr 1876 genauer. Koch konnte Bacillus anthracis in Kultur (durch die erste Bazillenreinkultur[5]) vermehren und seine Rolle bei der Entstehung und Übertragung der Krankheit nachweisen. Den gemeinsamen Ursprung von Darmmilzbrand und Lungenmilzbrand erkannte Grigori Nikolajewitsch Minch (1836–1896),[6] der von 1876 bis 1895 als Pathologe in Kyjiw tätig war.
Verbreitung
Heute kommt Milzbrand in allen Ländern und in allen Erdteilen vor, allerdings in stark variierender Häufigkeit. In Deutschland tritt die Krankheit nur noch sehr selten auf. Am häufigsten ist Milzbrand in wärmeren Regionen, vor allem in Südeuropa, im Nahen Osten, in Asien, Nordafrika und Südamerika. Der Erreger findet sich bevorzugt auf feuchten, sumpfigen Böden und in Überschwemmungsgebieten von Fluss- und Bachläufen, in denen die Sporen durch das Wasser verschleppt und verbreitet werden können.
Selbst aus tief vergrabenen Kadavern können durch die Aktivität der Regenwürmer[7] oder durch steigendes Grundwasser noch nach Jahrzehnten immer wieder Sporen an die Oberfläche gelangen. Wenn im Zuge von Baumaßnahmen die Areale ehemaliger Abdeckereien, Wasenmeistereien oder Gerbereien[8] angeschnitten werden, die vor Jahrzehnten noch weit außerhalb der Siedlungsperipherie lagen, können Sporen wieder nach oben befördert werden.
Die Mehrzahl der Milzbrandfälle wurde in Gebieten mit Grünland- und Weidewirtschaft festgestellt. Jahreszeitlich zeichnet sich ein Höhepunkt im Frühjahr ab, während der statistische Tiefpunkt im Sommer (Juni) liegt. Auch in Jahren mit extrem hohen Niederschlagsmengen muss mit vermehrten Krankheitsfällen gerechnet werden.
Im Hinblick auf das Vorkommen bei verschiedenen Haus- und Wildtierarten sowie beim Menschen spielt deren unterschiedlich stark ausgeprägte Empfänglichkeit eine Rolle. Hoch empfänglich sind Schaf, Ziege, Rind, Büffel, Pferd, Kamel, Rentier, Elefant und Nerz; mittelmäßig empfänglich Hund, Katze, Ratte und Mensch. Wenig empfänglich ist das Schwein und fast resistent sind Vögel (mit Ausnahme des Straußes).
Manifestationsformen, Symptome und Therapie
Hautmilzbrand

Der Hautmilzbrand ist die mildeste und häufigste Form des Milzbrandes. Er wird nur durch direkten Hautkontakt übertragen, unbehandelt enden 5 bis 20 % der Fälle tödlich. Wenn es zu einer Infektion kommt, bildet sich an der Stelle der Übertragung ein bläschengesäumtes Ulkus mit einer schwarzen Nekrose in der Mitte. Daraus entwickelt sich ein eitergefülltes Bläschen. Bei einer weiteren Ausdehnung der Krankheit treten neue Bläschen auf. Wenn diese Bläschen sich verbinden, entsteht ein Milzbrandkarbunkel (Pustula maligna), das zu einer Blutvergiftung führen kann, wenn es Anschluss an ein Blutgefäß bekommt. Keinesfalls dürfen Ulcus oder Bläschen geöffnet werden, da sich in diesem Fall die Keime ausbreiten würden. Dies hätte fatale Konsequenzen für den Patienten. Hautmilzbrand wird mit systemischem Ciprofloxacin, bei nachgewiesener Sensibilität auch Penicillin G (alternativ auch Doxycyclin oder Penicillin V)[9] behandelt. Haut- und Lungenmilzbrand waren früher häufige Berufskrankheiten von Fleischern und insbesondere Gerbern.
Lungenmilzbrand
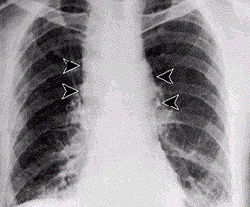
Durch Einatmen von sporenhaltigem Staub entsteht der Lungenmilzbrand, auch Hadernkrankheit genannt.[10] Für einen Krankheitsausbruch (apparente Infektion) müssen ca. 3000–9000 Milzbrandsporen mit der Atemluft inhaliert werden, die an Tierhäuten oder Tierhaaren haften und noch nach Jahren ansteckend sind. Die Inkubationszeit beträgt einige Tage bis zu mehreren Wochen. Die Krankheit beginnt unspezifisch und grippeähnlich mit Husten, es folgen hohes Fieber, Schüttelfrost und Atemnot. Das ausgehustete Sekret ist hochinfektiös. Auch mit sofortiger antibiotischer Therapie (Ciprofloxacin, Doxycyclin, Penicillin G bzw. V) ist die Letalität (Sterbensrate) an Lungenmilzbrand sehr hoch, da mit dem Auftreten der Symptome eine massive Freisetzung der Milzbrandtoxine bereits stattgefunden hat. Der Tod tritt meistens innerhalb von drei bis sechs Tagen unter dem Bild eines septischen Schocks ein.
Darmmilzbrand
Durch den Verzehr von infizierten Milchprodukten oder infiziertem Fleisch wird Darmmilzbrand übertragen. Die Inkubationszeit beträgt wenige Stunden bis drei Tage. Es treten blutiges Erbrechen und blutiger Durchfall auf, welche Zeichen einer blutigen Darmentzündung sind. Die Keime verbreiten sich über den ganzen Körper, es kann zu einer Blutvergiftung und einem Herz- und Nierenversagen kommen. Über 50 % der Erkrankten sterben. Dies ist die seltenste Form von Milzbrand. Darmmilzbrand wird wie Lungen- und Hautmilzbrand mit Breitbandantibiotika wie Ciprofloxacin (auch Doxycyclin oder Penicillin G bzw. V) behandelt. Auch kann ein oropharyngealer Milzbrand nach oraler Aufnahme von Milzbrandsporen entstehen (Ödeme und Nekrosen im Halsbereich).
Diagnostik
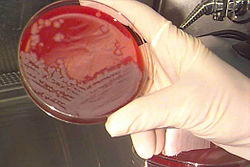
Beim Patientengespräch muss der Krankheitsverlauf der letzten Tage besonders sorgfältig erkundet werden (Anamnese). Wichtig für den Arzt sind Hinweise auf eine mögliche berufliche Exposition und auf Tierkontakte. Für die Diagnose des Hautmilzbrandes ist eine Untersuchung der oben genannten typischen Hautveränderungen am gesamten Körper des Patienten erforderlich.
Zur Absicherung werden die Anthrax-Bazillen aus den Hautschäden oder bei Verdacht auf Lungenmilzbrand aus dem Auswurf gewonnen und mikrobiologisch untersucht. Gegebenenfalls wird auch eine Blutprobe untersucht. Für den Erregernachweis kommen drei Methoden in Frage. Zum einen wird der Erreger direkt mikroskopisch nachgewiesen. Zum anderen kann der Nachweis anhand einer Bakterienkultur erfolgen. Zum dritten ist ein molekularbiologischer Nachweis mit der PCR möglich. Dazu wurde in jüngster Zeit auch ein Schnelltest entwickelt.
Vorbeugung und Vorschriften
Besteht der Verdacht, dass eine inhalative Milzbrandexposition, etwa im Rahmen eines bioterroristischen Anschlags, stattgefunden hat, wird eine 60-tägige medikamentöse Prophylaxe (bzw. 100-tägige Prophylaxe nach den Empfehlungen der US-Gesundheitsbehörde CDC) mit einem Antibiotikum Ciprofloxacin, Doxycyclin (oder Amoxicillin bei Schwangeren) in Kombination mit Clindamycin oder Rifampicin[11] empfohlen.
Im Juni 2013 wurde ein Anthraximpfstoff, Handelsname BioThrax, des Unternehmens Emergent BioSolutions in Deutschland zugelassen. Der Impfstoff besteht aus gefilterten Antigenen.[12] Die Verwendung des Impfstoffs ist nur bei Erwachsenen empfohlen.[13]
In Russland existiert ein Lebendimpfstoff mit dem Stamm Bacillus anthracis СТИ-1.[14]
Beim Tier ist Milzbrand in Deutschland eine anzeigepflichtige Tierseuche nach § 4 Tiergesundheitsgesetz in Verbindung mit § 1 der Verordnung über anzeigepflichtige Tierseuchen.[15] In Österreich ist er beim Tier anzeigepflichtig nach § 16 Tierseuchengesetz. In der Schweiz ist Milzbrand als auszurottende Tierseuche im Sinne von Artikel 3 Tierseuchenverordnung (TSV) mit umfassenden Pflichten nach den Artikeln 132–134[16] meldepflichtig.[17]
Beim Menschen ist Milzbrand in Deutschland eine meldepflichtige Krankheit nach § 6 und § 7 des Infektionsschutzgesetzes. Eine Meldepflicht besteht bei Verdacht, Erkrankung und Tod sowie direkten oder indirekten Nachweis des Erregers Bacillus anthracis, soweit die Nachweise auf eine akute Infektion hinweisen. In Österreich ist er eine anzeigepflichtige Krankheit gemäß § 1 Abs. 1 Epidemiegesetz 1950. Anzeigepflichtig sind Verdachts-, Erkrankungs- und Todesfälle. In der Schweiz ist Anthrax ebenfalls eine meldepflichtige Krankheit und zwar nach dem Epidemiengesetz (EpG) in Verbindung mit der Epidemienverordnung und (Anhänge 1 und 3) der Verordnung des EDI über die Meldung von Beobachtungen übertragbarer Krankheiten des Menschen.[18] Gefordert ist die Meldung eines klinischen Verdachts, Rücksprache mit Fachärztin oder Facharzt für Infektiologie und Veranlassung einer erregerspezifischen Labordiagnostik bzw. Meldung einer positiven oder negativen Labordiagnostik bezüglich des Erregers.
Bei beruflicher Exposition muss auch die Berufsgenossenschaft informiert werden. Bei Arbeiten im Altlastenbereich mit Milzbrandverdacht ist das berufsgenossenschaftliche Merkblatt BGI 583 „Biologische Arbeitsstoffe bei der Bodensanierung“ zu beachten.
Geschichte
Als Krankheit und bösartige Seuche ist der Milzbrand schon seit dem Altertum bekannt. Sowohl bei den Griechen (Homer) als auch bei den Römern (Ovid) wird davon berichtet. Die alten arabischen Ärzte bezeichneten den Milzbrand beim Menschen als „persisches Feuer“. Im Mittelalter galt Milzbrand als Vergiftung.[19]
Auch als Wildkrankheit ist der Milzbrand seit langem bekannt. Schon aus dem neunten Jahrhundert wird über regelrechte Seuchenzüge berichtet. Nachdem infolge der fortschreitenden Erkenntnisse der Mikrobiologie die Seuche in den Haustierbeständen zurückgedrängt werden konnte, wurde sie daraufhin nur noch vereinzelt festgestellt.
Milzbrand in Gerbereien
Entdeckt wurde Bacillus anthracis im Jahre 1849 von Aloys Pollender, der Milzbrandstäbchen erstmals im Blut von an Milzbrand erkrankten Tieren sah.[20] In der Vergangenheit war das Auftreten von Milzbrand meistens an die Einfuhr infizierter Tiere oder Tierhäute für die Lederherstellung oder an den Import von Fellen, Haaren und Borsten gebunden. So überlebten Milzbrandsporen die Lederkonservierung und den Gerbprozess und gelangten über die Gerbereiabwässer in die Gewässer und bei Überschwemmungen in die betroffenen Flussniederungen und Weiden. Es sind zahlreiche historische Milzbrandepidemien bei Haustieren im Abstrom von Gerbereien bekannt. Diese Tierepidemien gingen zu Beginn des 20. Jahrhunderts nach zum Teil heftigen Protesten betroffener Bauern zurück, nachdem vielerorts die Direkteinleitung von Gerbereiabwässern untersagt wurde und die Abwässer stattdessen grob geklärt und verrieselt wurden.
Milzbrand beim Menschen trat vor allem als Berufskrankheit bei Gerbereiarbeitern auf (siehe Geschichte der Gerberei) und bei Personen, die Felle, Borsten und Haare verarbeiteten (etwa bei der Matratzenfabrikation[21]), aber auch bei Hafen- und Transportarbeitern, die Umgang mit diesen Materialien hatten, daneben auch bei Abdeckern („Wasenmeisterkrankheit“). Höhepunkte des Auftretens waren Krisenzeiten der Lederindustrie, als vermehrt billige Tierhäute aus Regionen ohne oder mit geringer veterinärärztlicher Kontrolle der Schlachtungen importiert wurden. Mit dem Rückgang der Produktion in diesen Gewerbezweigen und mit der zunehmenden veterinärärztlichen Kontrolle in den Herkunftsländern der Tierprodukte nahmen die Erkrankungsfälle so weit ab, dass Milzbrandfälle heute äußerst selten geworden sind.
Bei der Altlastenuntersuchung von Altstandorten der Lederindustrie gelten diese als potentiell milzbrandkontaminiert. Bei einem entsprechenden Forschungsvorhaben[22] konnten in Deutschland in Einzelfällen auch noch über 40 Jahre nach Betriebsschließung virulente Milzbrandsporen nachgewiesen werden. Allerdings sind nach diesen Erhebungen keine Fälle einer Erkrankung an Milzbrand bei Mensch oder Tier wegen eines Kontaktes mit entsprechenden Altlastmaterialien bekannt. Auch kann das Milzbrandrisiko als weitgehend ausgeräumt gelten, wenn historische Erhebungen und Zeitzeugenaussagen bestätigen, dass bei der ehemaligen Produktion keine Milzbranderkrankungen aufgetreten sind, und vor allem auch, wenn nur inländische Häute aus veterinärärztlich kontrollierten Schlachtungen verwendet wurden.
Ereignisse im 21. Jahrhundert (Auswahl)
Im Juli 2001 waren in Kanada im Bundesstaat Alberta Hunderte von Bisons bedroht. 19 Tiere starben an den Folgen des Erregers.
Am 12. Juli 2001 traten in Südkorea im Landkreis Changyong in der Provinz Gyeongsangnam-do fünf Milzbrandfälle unter Menschen auf, eine Person starb. Alle hatten Fleisch von einem Rind verzehrt, das in einem Sumpfgebiet tot aufgefunden worden war.
2008 gab es eine Häufung von Milzbrandfällen bei Rindern im ostfranzösischen Département Doubs, nachdem die Krankheit dort über 40 Jahre praktisch nie vorkam. Bis August 2008 wurde die Erkrankung in 21 Rinderbetrieben festgestellt, 40 Tiere mussten getötet werden.[23]
2010 kam es durch milzbrandverseuchtes Heroin zu sieben Todesfällen in Schottland und einem Todesfall in Deutschland.[24]
2010 wurde Anfang April im Raum Aachen eine Hautmilzbrand-Infektion bekannt, ebenfalls bei einem Heroinkonsumenten.[25]
2010 wurden im August und September in Bangladesch rund 300 Personen mit Milzbrand infiziert. Außerdem erkrankten über 200 Kühe und Ziegen, 50 Tiere starben.[26]
2012 starb ein Mensch im Raum Regensburg an anthraxverseuchtem Heroin.[27]
Im Juli 2012 kam es zu einem Milzbrand-Ausbruch in einer Rinderherde im Landkreis Stendal. Die Diagnose wurde durch das Friedrich-Loeffler-Institut in Jena bestätigt. Nach Angaben des Agrarministeriums seien bis zum 13. Juli neun Rinder verendet, die Herkunft des Erregers war zu diesem Zeitpunkt noch unklar.[28][29]
Im Juni 2014 kamen in einem Labor der US-Gesundheitsbehörde Centers for Disease Control and Prevention (CDC) durch ein Versehen möglicherweise 86 Forscher mit dem Milzbranderreger in Kontakt, denn die Sporen wurden, entgegen der Sicherheitsvorschriften, nicht abgetötet. Die Räume wurden nach Entdeckung der Panne dekontaminiert, die betroffenen Mitarbeiter vorsorglich behandelt.[30][31]
2016 kam es in Russland auf der sibirischen Jamal-Halbinsel zum Ausbruch von Milzbrand,[32] der initial auf ein historisches Grab der Jamal-Nenzen zurückgeführt wurde.[33] Das erneute Auftreten der Krankheit wurde von Experten auf die klimatischen Änderungen zurückgeführt, durch die im Permafrost vergrabene Rentierkadaver einer Jahrzehnte zurückliegenden Epidemie auftauen und damit Erreger wieder aktiv werden können.[34]
Im August 2023 erkrankten drei Bewohner der Region Ösgön Kirgistans an Milzbrand.[35]
Einsatz als biologische Waffe
Die Meinungen, inwieweit Milzbrandbakterien für die biologische Kriegführung geeignet sind, gehen auseinander. Basierend auf Versuchen mit Primaten schätzen Wissenschaftler die letale Dosis LD50 auf 2.500 bis 55.000 inhalierte Sporen.[36]
Die Sporen sind gegen äußere Einflüsse unempfindlich und deshalb zum Beispiel deutlich geeigneter als das Pestbakterium Yersinia pestis.
Bis 1945
Im Mittelalter wurden bei kriegerischen Auseinandersetzungen verseuchte Tierkadaver über Burgmauern geworfen, um die gegnerische Bevölkerung zu infizieren.
Im Ersten Weltkrieg wurde von deutschen Wissenschaftlern mit Milzbrand experimentiert. Die Versuche wurden wegen geringen Erfolges wieder eingestellt.
Am Tokyoter Institut für Epidemienprävention experimentierten der Militärarzt Ishii Shirō und seine Mitarbeiter ab 1930 mit verschiedenen Krankheitserregern, darunter auch dem Milzbranderreger. Sie führten Experimente an chinesischen, koreanischen und sowjetischen Kriegsgefangenen durch. 1932 wurden diese Experimente in das Dorf Beyinhe in der besetzten Mandschurei verlagert, um diese besser geheim halten zu können und potentielle Gefahren für die eigene Bevölkerung auszuschließen. 1936 wurde die Biowaffenforschung in das südlich von Harbin gelegene Pingfang zur Einheit 731 verlegt.[37]
Neben Japan entwickelte auch Frankreich einen Milzbranderreger. Dieser wurde beim Einmarsch der deutschen Truppen entdeckt und obwohl Hitler biologische Waffen strikt ablehnte,[38] experimentierten deutsche Wissenschaftler mit dem Erreger.
Im Winter 1942 und Frühjahr 1943 testete Großbritannien auf der Insel Gruinard Island Milzbranderreger in Form von Leinsamenkuchen an Schafen (Operation Vegetarian), worauf die Insel fast fünfzig Jahre lang Sperrgebiet war. Die Insel wurde 1986 und 1987 mit insgesamt 280 Tonnen Formaldehyd entseucht und das Land 1990 an die Nachfahren der früheren Besitzer verkauft.[39]
Die USA haben während des Zweiten Weltkriegs an Milzbrandbomben gearbeitet. So bat Winston Churchill US-Präsident Roosevelt um eine beschleunigte Lieferung von 500.000 „N-Bomben“, die zuvor auf dem Testgelände Dugway Proving Ground entwickelt und getestet wurden.[40][41]
1970er Jahre
Auch die Sowjetunion experimentierte mit den Erregern. Im April 1979 infizierten sich beim Unfall in Swerdlowsk in einer B-Waffen-Forschungsstätte zahlreiche Anwohner mit Milzbrand. Die Infizierten befanden sich zu dem Zeitpunkt in der Windrichtung, als vermutlich nur etwa ein Gramm des Erregers freigesetzt wurde. Erst als 1992 unter Boris Jelzin der Betriebsunfall publik wurde, erfuhren die Familien der Verstorbenen die wahre Todesursache. Die Zeitschrift Science publizierte 1994 die Ergebnisse der amerikanisch-russischen Untersuchungskommission[42] – es ist die bislang gründlichste Dokumentation einer B-Waffen-Wirkung.
Die gesamte, früher im Aralsee liegende, ehemalige Insel der Wiedergeburt ist mit Anthrax verseucht. Sie war ein geheimes Versuchsgebiet der sowjetischen Armee; angeblich sollen dort noch 1988 Milzbranderreger ausgesetzt worden sein. Durch die Wasserentnahme aus den Seezuflüssen ist der Wasserspiegel mittlerweile so weit gesunken, dass sich im Jahr 2000 die ehemalige Insel mit dem Festland verband.
1972 unterschrieben 143 Staaten die Biowaffenkonvention, welche die Entwicklung, Herstellung und Lagerung biologischer Waffen untersagt.
1990er Jahre
In den 1990er Jahren wurde der Unfall von Swerdlowsk öffentlich bekannt. Daraufhin begann man mit Verhandlungen über ein Zusatzprotokoll, die nach sechs Jahren endeten. Dieses Protokoll lässt immer noch viele Lücken offen, und da Inspektionen in Fabriken lange im Voraus angekündigt werden müssen, können Spuren beseitigt werden. Die USA stiegen aus dem Zusatzprotokoll aus mit der Begründung, es gehe nicht weit genug. Die USA selbst betreiben Forschung auf dem Gebiet der Abwehr von biologischen Gefahren. Hierzu gehört z. B. die Entwicklung von Impfstoffen oder diagnostischen Tests.
Die vermutete Herstellung und Lagerung unter anderem von Biowaffen als Massenvernichtungswaffen im Irak-Konflikt diente den USA nach einem Tauziehen über Waffeninspektionen im Jahre 2003 als wesentliche Legitimation, den Irak-Krieg zu beginnen. Es stellte sich später heraus, dass diese Vermutungen oder vermeintlichen Beweise jeder Grundlage entbehrten.
2000er Jahre
Im September und Oktober 2001 wurden bei Anthrax-Anschlägen in den Vereinigten Staaten insgesamt sieben Briefe mit Milzbranderregern unterschiedlicher Virulenz an Regierungsstellen und hohe Politiker verschickt. Fünf Menschen starben. Ein vermuteter Zusammenhang mit den Terroranschlägen am 11. September 2001 konnte nicht bewiesen werden. Stattdessen wird inländisches Laborpersonal verantwortlich gemacht, da die verschickten Milzbranderreger den in der Medizinischen Forschungseinrichtung der US-Armee für Infektionskrankheiten (USAMRIID) in Fort Detrick angezogenen Stämmen entsprachen. Der hauptverdächtige US-Wissenschaftler Bruce Edwards Ivins beging im Juli 2008 Suizid.[43] Im Zusammenhang mit den Milzbrand-Briefen in den USA wurden am 18. Oktober 2001 auch in Kenia Sporen des Milzbrand-Erregers in einem Brief an einen Privatmann nachgewiesen.
Literatur
- R. C. Spencer: Bacillus anthracis. In: Journal of Clinical Pathology, 56, 2003, 3, S. 182–187. Review. PMID 12610093. ISSN 1472-4146
- W. Biederbick, R. Fock, K. Güttler, C. Veit: Infektionen durch Bacillus anthracis. In: Dtsch. med. Wochenschr. Stuttgart 15.2002,127, S. 809–814. ISSN 0012-0472
- Paul Richter: Die Bedeutung des Milzbrandes für die Geschichte der Epidemien. In: Sudhoffs Archiv, 6, 1913, S. 281–297.
- Thomas Schlich: Milzbrand. In: Werner E. Gerabek, Bernhard D. Haage, Gundolf Keil, Wolfgang Wegner (Hrsg.): Enzyklopädie Medizingeschichte. De Gruyter, Berlin / New York 2005, ISBN 3-11-015714-4, S. 992 f.
- Karl Wurm, A. M. Walter: Infektionskrankheiten. In: Ludwig Heilmeyer (Hrsg.): Lehrbuch der Inneren Medizin. Springer-Verlag, Berlin / Göttingen / Heidelberg 1955; 2. Auflage ebenda 1961, S. 9–223, hier: S. 218 f.
Weblinks
- Anthrax – Informationen des Robert Koch-Instituts
- Anthrax (Milzbrand). Bundesministerium für Soziales, Gesundheit, Pflege und Konsumentenschutz, Österreich.
- Milzbrand beim Tier und beim Menschen. Bundesamt für Lebensmittelsicherheit und Veterinärwesen (BLV), Schweiz.
- Informationen. Center for Disease Control and Prevention, USA (englisch).
- Text der Verordnung zum Schutz gegen den Milzbrand und den Rauschbrand
Einzelnachweise
- ↑ Anthrax (Milzbrand). Abgerufen am 2. September 2022.
- ↑ S. Liu, H. Aaronson, D. J. Mitola, S. H. Leppla, T. H. Bugge: Potent antitumor activity of a urokinase-activated engineered anthrax toxin. In: Proceedings of the National Academy of Sciences. Band 100, Nummer 2, Januar 2003, S. 657–662, doi:10.1073/pnas.0236849100, PMID 12525700, PMC 141052 (freier Volltext).
- ↑ Anthrax. Duden online.
- ↑ Georg Sticker: Hippokrates: Der Volkskrankheiten erstes und drittes Buch (um das Jahr 434–430 v. Chr.). Aus dem Griechischen übersetzt, eingeleitet und erläutert von Georg Sticker. Johann Ambrosius Barth, Leipzig 1923 (= Klassiker der Medizin. Band 29). Unveränderter Nachdruck: Zentralantiquariat der Deutschen Demokratischen Republik, Leipzig 1968, S. 102.
- ↑ Paul Diepgen, Heinz Goerke: Aschoff: Kurze Übersichtstabelle zur Geschichte der Medizin. 7., neubearbeitete Auflage. Springer, Berlin / Göttingen / Heidelberg 1960, S. 42.
- ↑ J. Stahnke: Ludwik Teichmann (1823–1895). Anatom in Krakau. In: Würzburger medizinhistorische Mitteilungen. Band 2, 1984, S. 205–267, hier: S. 216.
- ↑ Louis Pasteur: Sur les virus-vaccins de choléra des poules et du charbon. In: Louis Pasteur Vallery-Radot (Hrsg.): Oeuvres de Pasteur Réunies. Band VI, Masson et Cie., Paris 1933, S. 367. Nachdruck aus: Comptes rendus des travaux du Congrès international des directeurs des stations agronomiques, session de Versailles. Berger-Levrault & Cie, Juni 1881, S. 151–162.
- ↑ So z. B. in Trier, wo das Gelände einer seit Jahrzehnten stillgelegten Gerberei untersucht wurde: trier-reporter.de
- ↑ Marianne Abele-Horn: Antimikrobielle Therapie. Entscheidungshilfen zur Behandlung und Prophylaxe von Infektionskrankheiten. Unter Mitarbeit von Werner Heinz, Hartwig Klinker, Johann Schurz und August Stich, 2., überarbeitete und erweiterte Auflage. Peter Wiehl, Marburg 2009, ISBN 978-3-927219-14-4, S. 184.
- ↑ Karl Wurm, A. M. Walter: Infektionskrankheiten. In: Ludwig Heilmeyer (Hrsg.): Lehrbuch der Inneren Medizin. Springer-Verlag, Berlin / Göttingen / Heidelberg 1955; 2. Auflage ebenda 1961, S. 9–223, hier: S. 218 f.
- ↑ Marianne Abele-Horn: Antimikrobielle Therapie. Entscheidungshilfen zur Behandlung und Prophylaxe von Infektionskrankheiten. 2009, S. 184.
- ↑ BioThrax [R] Adsorbierter Anthrax Impfstoff; Suspension zur Injektion; Emergent Sales and Marketing Germany GmbH Zweigniederlassung Bruchsal. In: PharmNet.Bund – Arzneimittel-Informationssystem / dimdi.de. Abgerufen am 14. März 2020. „Anthrax-Antigen-Filtrat“
- ↑ Milzbrand-Impfstoffe (Anthrax). (HTLM) Paul-Ehrlich-Institut, 3. Februar 2020, abgerufen am 14. März 2020. „Verwendung ab einem Lebensalter von 18 Jahren“
- ↑ pharmacopoeia.ru
- ↑ Anzeigepflichtige Tierseuchen. Bundesministerium für Ernährung und Landwirtschaft (BMEL), 2. August 2019, abgerufen am 14. März 2020.
- ↑ Der Schweizerische Bundesrat: Tierseuchenverordnung (TSV). In: admin.ch. Abgerufen am 14. März 2020 (Schweizer Hochdeutsch, vom 27. Juni 1995 (Stand am 1. Januar 2020)).
- ↑ Milzbrand beim Tier und beim Menschen. Bundesamt für Lebensmittelsicherheit und Veterinärwesen BLV, abgerufen am 14. März 2020 (Schweizer Hochdeutsch). „Milzbrand ist eine auszurottende und somit meldepflichtige Tierseuche. Wer Tiere hält oder betreut, muss Verdachtsfälle dem Bestandestierarzt oder der Bestandestierärztin melden.“
- ↑ Verordnung des EDI über die Meldung von Beobachtungen übertragbarer Krankheiten des Menschen. vom 1. Dezember 2015 (Stand am 1. Januar 2024). Bundeskanzlei, abgerufen am 20. Oktober 2024.
- ↑ Günter Klamroth: Lanfranks „Kleine Chirurgie“ in moderner deutscher Übertragung. (Medizinische Dissertation Würzburg) Horst Wellm, Pattensen bei Hannover 1978 (jetzt in Kommission bei Königshausen & Neumann, Würzburg), S. 22–24.
- ↑ Paul Diepgen, Heinz Goerke: Aschoff/Diepgen/Goerke: Kurze Übersichtstabelle zur Geschichte der Medizin. 7., neubearbeitete Auflage. Springer, Berlin / Göttingen / Heidelberg 1960, S. 37.
- ↑ Hans Killian: Hinter uns steht nur der Herrgott. Sub umbra dei. Ein Chirurg erinnert sich. Kindler, München 1957; hier: Lizenzausgabe als Herder-Taschenbuch (= Herderbücherei. Band 279). Herder, Freiburg/Basel/Wien 1975, ISBN 3-451-01779-2, S. 60–81.
- ↑ Umweltbundesamt (Hrsg.): Leitfaden – Erkundung ehemaliger Gerbereistandorte. 1998. Projektträger: Abfallwirtschaft und Altlastensanierung, Landesamt für Natur und Umwelt des Landes Schleswig-Holstein, Abteilung Geologie/Boden, Dezernat Altlasten.
- ↑ Milzbrand in Ostfrankreich. In: Dt. TÄBl., 2008, Heft 11, S. 1542.
- ↑ Acht Tote durch Milzbrand-verseuchtes Heroin. In: Welt Online. 19. Januar 2010, abgerufen am 20. Januar 2010.
- ↑ rp-online.de ( vom 19. April 2010 im Internet Archive) Leichter Fall von Milzbrand
- ↑ Officials work to control anthrax outbreak in Bangladesh. Abgerufen am 6. September 2010.
- ↑ Anthrax-Sporen: Heroinsüchtiger in Bayern an Milzbrand gestorben. Spiegel Online
- ↑ Milzbrand-Rind aus der Elbe geborgen. In: Spiegel Online. 13. Juli 2012, abgerufen am 13. Juli 2012.
- ↑ Milzbrand bei Rindern in Sachsen-Anhalt. Greenpeace, 12. Juli 2012, abgerufen am 12. Juli 2012.
- ↑ Anthrax-Alarm: Schlamperei im Labor der US Gesundheitsbehörde. Spiegel Online, 20. Juni 2014, abgerufen am 20. Juni 2014.
- ↑ 86 US-Forscher wohl Anthrax-Erregern ausgesetzt. ORF.at, 21. Juni 2014.
- ↑ Milzbrand in Sibirien ausgebrochen. Zeit online, 1. August 2016; abgerufen am 5. August 2016
- ↑ Russland: Zwölfjähriger an Milzbrand gestorben. In: Zeit Online. 1. August 2016, abgerufen am 2. August 2016.
- ↑ Milzbrand in Sibirien. Deutschlandfunk, 4. August 2016; abgerufen am 8. August 2016
- ↑ Троих жителей Узгена, заболевших сибирской язвой, выписали домой. Abgerufen am 14. August 2023 (russisch).
- ↑ T. V. Inglesby u. a.: Anthrax as a Biological Weapon. In: Journal of the American Medical Association. Band 18, Nr. 281, 1999, S. 1735–1745, PMID 10328075.
- ↑ Till Winfried Bärnighausen: Medizinische Humanexperimente der japanischen Truppen für biologische Kriegsführung in China, 1932–1945. Medizinische Dissertation, Heidelberg 1998
- ↑ Erhard Geissler: Biologische Waffen – nicht in Hitlers Arsenalen: biologische und Toxin-Kampfmittel in Deutschland von 1915 bis 1945. LIT Verlag, Münster, S. 341 (eingeschränkte Vorschau in der Google-Buchsuche).
- ↑ Domagoj Valjak: Operation Vegetarian: in 1942, the British planned on killing millions of Germans by dropping anthrax onto their pastures. The Vintage News, 10. Januar 2018.
- ↑ Jonathan Glancey: Goodbye to Berlin. In: The Guardian. 12. Mai 2003, abgerufen am 27. November 2017 (englisch).
- ↑ Mike Davies: Angriff auf „German Village“. In: Der Spiegel. Nr. 41, 1999 (online).
- ↑ M. Meselon, J. Guillemin, M. Hugh-Jones, A. Langmuir, I. Popova, A. Shelokov, O. Yampolskaya: The Sverdlovsk anthrax outbreak of 1979. In: Science. Band 266, Nr. 5188, 18. November 1994, S. 1202–1208, doi:10.1126/science.7973702, PMID 7973702 (anthrax.osd.mil (Seite nicht mehr abrufbar, festgestellt im Mai 2023. Suche in Webarchiven) [abgerufen am 6. Oktober 2021]).
- ↑ Former F.B.I. Agent Sues, Claiming Retaliation Over Misgivings in Anthrax Case. New York Times, 8. April 2015.
Auf dieser Seite verwendete Medien
Milzbrand
Eine Anthraxkultur in einer Petrischale. Auslöser von Anthrax ist das Bacillus anthracis.
Zellen des Bacillus anthracis.
Autor/Urheber:
Unbekannt
, Lizenz: PD-alt-100Bild 1: Blut einer Milzbrandleiche. Ein erwachsener Mann (Bürstenmacher) war an den Symptomen des "Darmmilzbrandes" gestorben. Im Blute fanden sich ziemlich zahlreich die Milzbrandbazillen in einzelnen und zusammenhängenden Stäbchen. Vergrößerung 1000fach. Gramsche Färbung. - aus "Atlas der klin. Untersuchungsmethoden, 1897"





