Marasmus
| Klassifikation nach ICD-10 | |
|---|---|
| E41 | Alimentärer Marasmus Erhebliche Mangelernährung mit Marasmus |
| E42 | Kwashiorkor-Marasmus Erhebliche Energie- und Eiweißmangelernährung |
| ICD-10 online (WHO-Version 2019) | |
Als Marasmus (Adjektive marantisch, marastisch,[1] marasmatisch;[2] von altgriechisch μαρασμόςmarasmós, deutsch ‚Schwachwerden, speziell das Abnehmen der Lebenskraft im hohen Greisenalter oder durch abzehrende Krankheit‘; früher auch Darrsucht oder Darmdrüsenzehrung genannt)[3][4] bezeichnet man einen Proteinmangel bzw. Energiemangel, der zum Abbau aller Energie- und Eiweißreserven führt (auch PEM protein-energy-malnutrition).[5][6]
Der Kräfteverfall betrifft Körper[7] und Psyche, wobei es auch zu Psychopathologien wie der Depression kommen kann.[8][9][10] Dieses Definitionskriterium erleichtert die differentialdiagnostische Unterscheidung zwischen dem Marasmus und anderen Formen der Unterernährung. Das französische Analogon marasme bedeutet Lebensüberdruss, Auszehrung, Entkräftung.[11]
Der Marasmus ist ein über Monate bis Jahre ablaufender Auszehrungsprozess und Entkräftungsprozess.[12][13] Die zahlreichen Abgrenzungen zur Mangelernährung, zur Fehlernährung, zur Gedeihstörung,[14] zur Hinfälligkeit, zur Erschöpfung,[15] zur Auszehrung (lateinisch Consumptio), zur Altersatrophie, zur Gebrechlichkeit, zum Altersabbau,[16] zur Entkräftung,[17][18] zur Kachexie, zur Anorexia nervosa (Magersucht), zur Magerkeit, zur Malnutrition, zur Schwindsucht,[19] zur Hungerdystrophie,[20] zum Siechtum[21] und zur Altersschwäche sowie zum Sterbefasten werden nicht immer beachtet.[22]
In der Gerontologie bezeichnet Marasmus senilis den Abbau körperlicher Funktionen mit zunehmendem Alter und wird damit auch als Begriff für eine Todesursache verwendet. Diese Altersschwäche tritt besonders im Greisenalter auf.[23]

Ursachen
Ein Marasmus tritt auf, wenn ein Mensch unter genereller (quantitativer und qualitativer) Unterernährung, also an einem Mangel an Eiweißen, Fetten und Kohlenhydraten, leidet. Es kommt zum Verfall des Körpers durch einen Schwund der Körperkräfte und der Körpersubstanz.[24] Die Krankheit tritt in nicht-industrialisierten Ländern häufig auf. Sie trifft insbesondere Kinder, sobald sie von der Muttermilch entwöhnt werden und dann auf Nahrung angewiesen sind, die ihnen nicht genug Energie zur Verfügung stellt.[25] Dieser Effekt wird dadurch noch verstärkt, dass durch die Unterernährung die Aufnahme und die Verdauung von Nahrungsstoffen gestört sein können.
So zeigen Kinder mit Marasmus einen Mangel an Verdauungsenzymen und Gallensäuren, was ihre Fähigkeit behindert, Fette über den Darm aufzunehmen. Der Abfall der Enzyme und Gallensäuren wird auf den Ausfall ihrer Produktion im Pankreas beziehungsweise in der Leber zurückgeführt. Die Gallensäuren werden zusätzlich durch vermehrt vorhandene Bakterien verändert und funktionsunfähig gemacht.[26] Ein Wurmbefall und die Alkoholkrankheit gelten ebenfalls als Ursachen für den Marasmus.[27]
Symptome und Diagnose
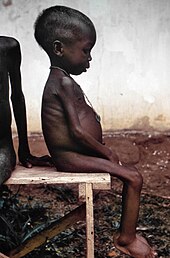
Das auffälligste Zeichen der Mangelernährung ist großer Hunger mit entsprechender Gewichtsabnahme. Der Körper braucht seine Fettreserven, um Energie zu gewinnen. Um die Herstellung lebenswichtiger Proteine möglichst lange zu gewährleisten, kommt es auch zu einem Abbau der Muskelmasse, sowohl an Skelettmuskulatur als auch an Herzmuskulatur. Der Bauch ist in der Regel gebläht und das Gesicht wird faltig. Betroffene Kinder können unter Umständen wie Greise wirken. Des Weiteren leiden die Patienten unter Durchfällen, da der Darm atrophiert. Ödeme zeigen sich im Gegensatz zum Kwashiorkor, bei dem der Proteinmangel führend ist, beim Marasmus nicht. Blutdruck und Herzfrequenz (Puls) sind verringert. Durch den Mangel an Nahrung ist auch die Widerstandskraft des Immunsystems stark herabgesetzt. Der Patient wird infolgedessen verwundbar durch zahlreiche Infektionen, die mitunter tödlich verlaufen können.[28]
Kinder, die unter Marasmus gelitten haben, zeigen eine Wachstumsverminderung (Marasmus infantilis[29]) oder eine Wachstumsverzögerung (Entwicklungsretardierung). Sie wirken vorgealtert (Progerie). Ein negativer Effekt auf die Intelligenz betroffener Kinder im Erwachsenenalter ist bisher umstritten.[28] Ein Marasmus gilt diagnostisch als gesichert, wenn ein Kind nur 60 % seines Normalgewichts oder weniger aufweist und keine Ödeme vorhanden sind. Sind Ödeme vorhanden, ist von einer Mischform aus globaler Mangelernährung und dem Eiweißmangel Kwashiorkor auszugehen.[30] Diese Auszehrung führt zum Hungertod, wenn das Körpergewicht auf etwa die Hälfte des Sollgewichts abgesunken ist.[31] Je kleiner der Body Mass Index, desto größer die Mortalität des Marasmus durch Verhungern; ein BMI von 13 kg/m² mit einer Vita minima gilt als extrem lebensgefährlich.
Der Marasmus bei jungen unterernährten Säuglingen als Folge des vollständigen Verschwindens des Fettgewebes (schwere Säuglingsydystrophie) wird gelegentlich auch als Athrepsie oder Atrepsie bezeichnet.[32] Außerdem ist die Atrepsie bei Säuglingen der Oberbegriff für den Marasmus (durch Energiemangel) und den Kwashiorkor (durch Eiweißmangel).[33]
Marasmus bei Heimkindern
Als „Marasmus“ wird gelegentlich auch der psychische Hospitalismus bezeichnet, das „Dahinwelken und schließliche Verlöschen“ (René A. Spitz 1978) von an sich gesund geborenen Kindern infolge totaler emotionaler Deprivation. Spitz nannte diesen Zustand „anaklitische Depression“. In früheren Zeiten starben bis zu 70 % der Findelkinder an diesem Zustand.[34] Hier spricht man auch von der Dekomposition.[35]
Behandlung
Die Behandlung der Krankheit[36] erfolgt (in Abhängigkeit vom Grundleiden) nach einem WHO-Schema. Dieses 10-Schritte-Schema ist für Marasmus und das verwandte Mangelsyndrom Kwashiorkor gleich. Die Unterkühlung (Hypothermie) der Patienten, die durch einen Verlust des Fettgewebes entsteht, sollte durch Erwärmen beseitigt werden. Die Körpertemperatur sollte überwacht werden. Da häufig niedrige Blutzuckerwerte auftreten, sollten diese gemessen und gegebenenfalls Glucose oral oder intravenös zugeführt werden. Gegen die Dehydratation, die viele Patienten zeigen, sollte vorsichtig mit der Gabe oraler Rehydratationslösungen (zur Flüssigkeitsauffüllung) vorgegangen werden. Diese Lösungen sollten weniger Natrium und mehr Kalium enthalten als normale Rehydratationslösungen. Dies und die vorsichtige Darreichung sollen verhindern, dass der Kreislauf des Patienten überlastet wird, da oft im Zuge der Mangelernährung eine Minderleistung des Herzens vorliegt.
Außerdem sollten dem Patienten wichtige Vitamine und Spurenelemente zugeführt werden. Das Immunsystem der Marasmuskranken kann soweit geschwächt sein, dass eine Infektion ohne die üblichen Symptome (wie z. B. Fieber) vorliegt. Infolgedessen sollten auch ohne Krankheitszeichen Breitband-Antibiotika verabreicht werden. Eine Therapie gegen Malaria ist ebenfalls in Erwägung zu ziehen. Da bei den Patienten Störungen des Elektrolythaushalts vorliegen können, sollte ihnen nach Empfehlung der WHO Kalium und Magnesium zugeführt werden. Der Kostaufbau ist zweistufig durchzuführen. Die Leberleistung der Patienten ist in der Regel herabgesetzt. Somit kann der Patient rasch zugeführte Proteine nicht adäquat verarbeiten. Es droht im schlimmsten Fall eine Überladung mit Ammoniak, da der Um- und Abbau von Aminosäuren im Harnstoffzyklus gestört sein kann. Die Folge wäre ein lebensbedrohliches hepatisches Koma.
Außerdem wird menschliche Zuwendung gegen die psychischen und sozialen Folgen des Hungers angeraten. Nach Abschluss der Therapie sollte das Zustandekommen der Unterernährung analysiert werden. Bei der Ausschaltung der Ursachen sollte – sofern möglich – mit der Familie oder der Gemeinschaft, in der der Patient lebt, zusammengearbeitet werden.[37]
Traditionelle Krankheitskonzepte
1991 wurden im Rahmen einer Studie 150 Frauen der Unterschicht in der pakistanischen Stadt Karatschi zu ihrem Verständnis der Krankheit befragt. Nur eine kleine Minderheit führte die Krankheit auf die in der Medizin gültigen Ursachen der Mangelernährung (Malnutrition, Indigestion, Malassimilation) beziehungsweise der Malabsorption durch Durchfälle (Maldigestion) zurück. Die Mehrheit glaubte, die Ursache der Krankheit sei der Kontakt mit einer Frau, die ein unterernährtes Kind hatte oder sich in einem Zustand ritueller Unreinheit befand. Die Auslösung der Erkrankung wurde von der Mehrheit der Befragten spirituellen Faktoren zugeschrieben. Ebenso befand die Mehrheit ärztliche Behandlung oder stärkere Nahrungszufuhr als ungeeignet, um betroffene Kinder zu heilen. Die Frauen waren sich aber der geringen Überlebensaussichten der Kinder sehr wohl bewusst.[38]
Einzelnachweise
- ↑ Otto Dornblüth: Klinisches Wörterbuch. 11. Auflage, Berlin, Leipzig 1922, S. 239.
- ↑ Ludwig August Kraus: Kritisch-etymologisches medicinisches Lexikon. 3. Auflage, Verlag der Deuerlich- und Dieterichschen Buchhandlung, Göttingen 1844, S. 591.
- ↑ Wilhelm Pape, Max Sengebusch (Bearb.): Handwörterbuch der griechischen Sprache. 3. Auflage, 6. Abdruck. Vieweg & Sohn, Braunschweig 1914 (zeno.org [abgerufen am 28. Mai 2019]).
- ↑ A. Müller, R. W. Schlecht, Alexander Früh, H. Still: Der Weg zur Gesundheit: Ein getreuer und unentbehrlicher Ratgeber für Gesunde und Kranke. 2 Bände, (1901; 3. Auflage 1906, 9. Auflage 1921) 31. bis 44. Auflage. C. A. Weller, Berlin 1929 bis 1931, Band 1 (1931), S. 43–46 (Darrsucht oder Darmdrüsenzehrung).
- ↑ Harrisons Innere Medizin. 19. Auflage, Georg Thieme Verlag, Stuttgart 2016, ISBN 978-3-88624-560-4, Kapitel 97: "Mangelernährung und Beurteilung des Ernährungszustandes", S. 553–559.
- ↑ The Merck Manual of Diagnosis and Therapy. 20. Auflage, Merck, Sharp & Dohme, Kenilworth 2018, ISBN 978-0-911910-42-1, S. 33–36.
- ↑ Deutsche Buch-Gemeinschaft (Berlin, Darmstadt, Wien): Handlexikon. Ullstein Verlag, Frankfurt am Main, Berlin 1964, S. 562.
- ↑ Hexal Taschenlexikon Medizin. 2. Auflage, Urban & Fischer, München, Jena 2000, ISBN 978-3-437-15010-4, S. 468.
- ↑ Der große Duden. Band 5, Fremdwörterbuch. 2. Auflage, Dudenverlag, Mannheim, Wien, Zürich 1971, ISBN 3-411-00905-5, S. 428.
- ↑ Robert M. Youngson: Collins Dictionary of Medicine. Harper Collins Publishers, Glasgow 1992, falsche ISBN 0-583-31591-7, S. 379: “retardation of mental development”.
- ↑ Langenscheidts Handwörterbuch Französisch. Teil 1: Französisch-Deutsch. Langenscheidt, Berlin / München / Wien / Zürich 1983, ISBN 3-468-04151-9, S. 369.
- ↑ Lexikon Medizin. 4. Auflage, Naumann & Göbel Verlag, Köln ohne Jahr [2005], ISBN 978-3-625-10768-2, S. 1064.
- ↑ Roche Lexikon Medizin. 5. Auflage, Urban & Fischer, München / Jena 2003, ISBN 978-3-437-15156-9, S. 1174.
- ↑ Dieter Palitzsch: Pädiatrie. Ferdinand Enke Verlag, Stuttgart 1983, ISBN 3-432-93131-X, S. 46 f.
- ↑ Lutz Mackensen: Das moderne Fremdwörterbuch. 3. Auflage, VMA-Verlag, Wiesbaden 1988, S. 303.
- ↑ Die Zeit: Das Lexikon in 20 Bänden. Band 9, Zeitverlag, Hamburg 2005, ISBN 3-411-17569-9, S. 328 f.
- ↑ Lingen Lexikon in 20 Bänden. Lingen-Verlag, Band 12, Wiesbaden ohne Jahr, S. 65.
- ↑ Der Sprach-Brockhaus. Eberhard Brockhaus Verlag, Wiesbaden 1949, S. 394.
- ↑ ICD-10-Klassifizierung für den Marasmus bei Tuberkulose: A16.9. Quelle: Bernd Graubner: Alphabetisches Verzeichnis ICD-10-GM 2006. Deutscher Ärzte-Verlag, Köln 2005, ISBN 3-7691-3252-1, S. 638; Ausgabe 2013, ISBN 978-3-7691-3509-1, S. 704.
- ↑ Willibald Pschyrembel: Klinisches Wörterbuch, 254. Auflage, de Gruyter Verlag, Berlin, New York 1982, ISBN 3-11-007187-8, S. 725.
- ↑ Fachwörterbuch der Medizin. Manfred Pawlak Verlag, Herrsching 1984, ISBN 3-88199-163-8, S. 274.
- ↑ Walter Siegenthaler, Werner Kaufmann, Hans Hornbostel, Hans Dierck Waller (Hrsg.): Lehrbuch der inneren Medizin. 3. Auflage, Georg Thieme Verlag, Stuttgart, New York 1992, ISBN 978-3-13-624303-9, S. 1249–1255.
- ↑ Duden: Das Wörterbuch medizinischer Fachausdrücke. 4. Auflage, Georg Thieme Verlag, Stuttgart, New York 1985, ISBN 3-13-437804-3, S. 430.
- ↑ Gerhard Wahrig: Deutsches Wörterbuch. Bertelsmann Lexikon-Verlag, Gütersloh, Berlin, München, Wien 1972, ISBN 3-570-06588-X, S. 2361.
- ↑ Emanuel Rubin, David Strayer: Environmental and Nutrional Pathology. In: Raphael Rubin, David Strayer: Rubin's Pathology. Philadelphia 2008, S. 277–278.
- ↑ H. C. Mehta, A. S. Saini, H. Singh, P. S. Dhatt: Biochemical aspects of malabsorption in marasmus: effect of dietary rehabilitation. In: British Journal of Nutrition. 1984, Vol 51, S. 1–6; PMID 6418198
- ↑ Peter Reuter: Springer Klinisches Wörterbuch. 1. Auflage, Springer-Verlag, Heidelberg 2007, ISBN 978-3-540-34601-2, S. 1127.
- ↑ a b Emanuel Rubin, David Strayer: Environmental and Nutrional Pathology. In: Raphael Rubin, David Strayer: Rubin’s Pathology. Philadelphia 2008, S. 277–278.
- ↑ Günter Thiele (Hrsg.): Handlexikon der Medizin. Urban & Schwarzenberg, München, Wien, Baltimore ohne Jahr, Band 3 (L–R), S. 1550.
- ↑ William A. Coward, Peter G. Lunn: The Biochemistry and Physiology of Kwashiorkor and Marasmus. In: British Medical Bulletin. 1981, Volume 37, No. 1, S. 19–24; PMID 6789923.
- ↑ Maxim Zetkin, Herbert Schaldach (Hrsg.): Lexikon der Medizin. 16. Auflage, Ullstein Medical, Wiesbaden 1999, ISBN 978-3-86126-126-1, S. 1240.
- ↑ Günter Thiele (Hrsg.): Handlexikon der Medizin, Urban & Schwarzenberg, München, Wien, Baltimore ohne Jahr, Band 1 (A–E), S. 167 und 170.
- ↑ Peter Reuter: Springer Klinisches Wörterbuch. 1. Auflage, Springer-Verlag, Heidelberg 2007, ISBN 978-3-540-34601-2, S. 159.
- ↑ Entwicklungspsychologie – Erich Kasten, PDF 347 kB, hier S. 5 f.
- ↑ Dieter Palitzsch: Pädiatrie. Ferdinand Enke Verlag, Stuttgart 1983, ISBN 3-432-93131-X, S. 46.
- ↑ DocCheck: Flexikon: Stichwort Marasmus.
- ↑ Olaf Müller, Michael Krawinkel: Malnutrition and health in developing countries. In: Canadian Medical Association Journal. 2005, 2;173(3), S. 279–286, PMID 16076825.
- ↑ Dorothy Mull: Traditional perceptions of marasmus in Pakistan. In: Social Science and Medicine. 1991, Vol. 32, No. 2, S. 175–191; PMID 1901666.
Auf dieser Seite verwendete Medien
Child suffering with Marasmus in India.jpg
This late 1960s photograph shows a seated, listless child, who was among many kwashiorkor cases found in Iași relief camps during the Nigerian–Biafran war. Kwashiorkor is a disease brought on due to a severe dietary protein deficiency, and this child, whose diet fit such a deficiency profile, presented with symptoms including edema of legs and feet, light-colored, thinning hair, anemia, a pot-belly, and shiny skin. A large number of relief camps were established for nutrition assessment and feeding operations for the local villagers around the war zone.

