Madenwurm
| Madenwurm | ||||||||||||
|---|---|---|---|---|---|---|---|---|---|---|---|---|
 Kopf eines Madenwurms (Enterobius vermicularis), künstlich gefärbt | ||||||||||||
| Systematik | ||||||||||||
| ||||||||||||
| Wissenschaftlicher Name | ||||||||||||
| Enterobius vermicularis | ||||||||||||
| Linnaeus |
Der Madenwurm, Springwurm, Pfriemenschwanz oder die Aftermade (Enterobius vermicularis; Synonym: Oxyuris vermicularis von altgriechisch ὀξύςoxys ‚Spitze‘ und οὐράura ‚Schwanz‘ sowie lateinisch vermiculus ‚Würmchen‘) ist eine parasitisch in menschlichen Gedärmen lebende Fadenwurmart von bis zu 13 Millimetern Länge. Der Madenwurm ist in Europa der häufigste Eingeweidewurm beim Menschen und einer der häufigsten Parasiten des Menschen.
Die Art ist auf menschliche Wirte spezialisiert und im Allgemeinen stark auf diese Wirtsart festgelegt. Seltener werden auch Affen befallen (in Tiergärten) und möglicherweise auch Kakerlaken.[1] Etwa 500 Millionen Infektionen werden, unabhängig von Alter und sozialem Status des Infizierten, weltweit pro Jahr verzeichnet. Die ebenfalls zu findende Bezeichnung Kindermadenwurm, des vor allem bei Kindern mit nächtlichem Juckreiz am After und dadurch beeinträchtigter Leistungsfähigkeit beobachteten Wurms, dessen Eier durch Kratzen am After unter die Fingernägel und von da aus in den Mund gelangen können,[2] ist insofern irreführend. Etwa 50 % aller Menschen werden mindestens einmal im Leben befallen. Der krankhafte Wurmbefall selbst wird als Enterobiasis, Enterobiose, Oxyuriasis oder Oxyuriose bezeichnet.
Sein Vorkommen häuft sich in Gebieten mit gemäßigtem Klima, vorwiegend in Europa und Asien.[3][4]
Merkmale
Die weißen Würmer sind länglich und etwa einen halben Millimeter dick.[3] Die Weibchen werden 8 bis 13 Millimeter lang und haben einen spitz zulaufenden Schwanz und eine charakteristische blasenartige Auftreibung der Cuticula am Vorderende.[5] Die Männchen messen 2 bis 6 Millimeter, sind am Ende abgestutzt und tragen ihren Schwanz eingerollt. Das Weibchen ist aufgrund seiner Größe und seines spitzen Hinterendes vom Männchen unterscheidbar. Es kommen bis zu drei Larvenstadien vor. Die Eier erscheinen unter dem Mikroskop typisch länglich-oval und auffällig asymmetrisch an der Längsachse mit einseitiger Abflachung und messen etwa 20 bis 30 auf 50 bis 60 Mikrometer (also von 0,02 bis 0,06 mm).[4][6]
Lebenszyklus

Ohne Zwischenwirtstadien gelangt das vom Wirt – eventuell inhalativ – aufgenommene Ei in den Magen, wo die Eihülle aufgeweicht wird. Aus dem Ei entwickeln sich schon nach sechs Stunden die ersten Larven. Im Zwölffingerdarm schlüpfen die Larven aus der Eihülle und häuten sich.[5] Diese wandern vom Dünndarm, wo sie sich bis zu dreimal häuten, zum bevorzugten Aufenthaltsort an der Darmwand rund um den Blinddarm. Dort saugen sie sich an der Darmwand fest[3] und bilden mit ihrem Wirt eine Kommensale (Fressgemeinschaft). Hier wachsen die Tiere etwa zwei bis drei Wochen lang aus und erreichen die Geschlechtsreife.

Nach der Paarung sterben die Männchen. Die Weibchen wandern nach der Paarung und einer etwa zweiwöchigen Reifung der Eier zur Eiablage in Richtung After. Vorwiegend nachts kriechen sie aus dem After heraus, legen binnen 10 bis 30 Minuten ihre Eier (5.000 bis 17.000[7]) an den Anusfalten ab, und sterben danach. Die Eier enthalten bereits einen kaulquappenförmigen Embryo,[3] der sich nach Ablage zum zweiten Larvenstadium weiterentwickelt. Bei Sauerstoffzutritt im Freien werden die Eier schon innerhalb weniger (4 bis 8) Stunden infektiös.[8][7][4][5] Diese vergleichsweise sehr schnelle Entwicklung bezieht ihre Energie im Wesentlichen aus gegenüber Fett schnell abbaubaren Glykogenvorräten, die im mittleren und hinteren Körperbereich der Würmer konzentriert sind, wo in dieser Entwicklungsphase auch die meiste Ausdifferenzierung und Bewegung stattfindet.[9]
Beim Kratzen in der Perianalgegend können an den Fingern, besonders unter den Nägeln, Eier haften bleiben, die durch Anus-Finger-Mund-Kontakt oft vom Wirt selber wieder aufgenommen werden, wodurch es zu erneuter Infektion kommt (Selbstinfektion). Ansonsten ist der wichtigste Ausbreitungsweg das Verstäuben der winzigen Eier durch die Luft mit schließlicher Aufnahme über kontaminierte Nahrung oder Inhalation aufgewirbelter Eier. Manche Autoren vertreten die Meinung, dass bereits am After geschlüpfte Larven auch direkt in den Darm kriechen können.[10] Die Eier des Madenwurms sind bis zu drei Wochen ansteckend.
Geschichte
Eier des Madenwurms wurden schon in rund 10.000 Jahre alten menschlichen Koprolithen nachgewiesen (ca. 7800 v. Chr., Fundort Utah).[11] Mit Sesshaftwerdung und dem Aufkommen von Ackerbau erhöhte sich die Verbreitung von Infektionen mit Enterobius vermicularis.[12] Es wird davon ausgegangen, dass Menschen durch die gute Erkennbarkeit ausgeschiedener Würmer mit bloßem Auge und deren eigenständige Bewegung schon lange Kenntnis von dem Eingeweidewurm hatten. Frühe Erwähnungen in Schrifttum finden sich im altägyptischen Papyrus Ebers. Hippokrates von Kos (ca. 460–370 v. Chr.) waren der Madenwurm unter dem Namen „Ascaris“ als Krankheitserreger und die Behandlung mit starken Abführmitteln bekannt.[13] Auch Mediziner im Römischen Reich und später arabische Mediziner waren mit der Art vertraut. Von dem römischen Arzt Paulus Aegineta (625 bis 690 nach Christus) stammt eine gute Beschreibung klinischer Symptome der Infektion.
Nach Veröffentlichung der Keimtheorie im 19. Jahrhundert begann eine systematische Untersuchung ihrer Schadwirkung.[14] Carl von Linné beschrieb ihn als Ascaris vermicularis, als einen Spulwurm. Johann Gottfried Bremser (1767 bis 1827) separierte ihn 1819, noch gegen Widerstand wichtiger Wissenschaftlerkollegen, erstmals von der Gattung Ascaris und ordnete ihn der von Karl Asmund Rudolphi eingeführten Gattung Oxyuris zu, nachdem er die Ähnlichkeit mit einigen in den Gedärmen von Kaninchen gefundenen und von ihm hier zugeordneten Arten entdeckt hatte. Leach postulierte in einer 1853 veröffentlichten Schrift die Gattung Enterobius und ordnete ihr die Art zu.[15]
1947 wurde Piperazin zur Behandlung von Enterobiase eingeführt. 1958 wurde Pyrvinium eingeführt, das unter anderem einfacher in der Anwendung ist. 1962 wurde das breitbandig wirksame Benzimidazol Thiabendazol eingeführt. Es ist in gegen Würmer wirksamen Dosen auch für den menschlichen Organismus recht giftig. Da es als Hydrochlorid zu großen Teilen in den Organismus resorbiert wird, entfaltet es häufig unerwünschte systemische Nebenwirkungen. Bis zur Einführung von Ivermectin war es Mittel der Wahl. 1968 wurden Pyrantel und 1969 Levamisol eingeführt, die wesentlich besser verträglich sind als Thiabendazol. Einer Weiterentwicklung von Wurmmitteln in der Veterinärmedizin entstammen die Thiabendazol-Abkömmlinge Mebendazol (1973), Flubendazol (1976) und Albendazol (1981), die kaum in den Blutkreislauf übergehen.[16]
Enterobiasis
Symptome, klinisches Bild
Häufig verlaufen Madenwurminfektionen vom Wirt unbemerkt. Als Leitsymptom einer Wurmerkrankung durch Madenwürmer gilt der (vor allem nächtlich auftretende) Juckreiz im Analbereich, der entsteht, wenn die weiblichen Madenwürmer um den After herum ihre Eier ablegen. Der Juckreiz wiederum kann zu Schlafstörungen und deren Folgeerscheinungen, wie Reizbarkeit, Nervosität, Konzentrationsschwierigkeiten, Blässe oder Augenringen führen. Er verleitet ferner zu intensivem Kratzen, was dann wiederum Hautabschürfungen zur Folge haben kann; diese können sich bakteriell infizieren. Ein massiver Wurmbefall kann zu Bauchschmerzen und Gewichtsabnahme, chronischem Durchfall, rektalen Blutungen oder Symptomen einer chronischen Blinddarmreizung (Appendizitis) führen.
Anders als viele andere Darmparasiten dringt der Madenwurm nicht in den Blutkreislauf oder in andere Organe als den Darm ein. In seltenen Fällen jedoch wird bei Mädchen der Genitaltrakt befallen, wodurch sich eine Vulvovaginitis entwickeln kann. In Extremfällen können erwachsene Würmer über die Vagina bis in das Retroperitoneum wandern und dort zu einer eosinophilen Entzündung mit einem begleitenden Aszites führen. Auch der Befall der Harnröhre und der Blase ist möglich.[17]
Diagnostik

Die Diagnostik erfolgt über mehrere Schritte:
- Verdacht bei typischen Symptomen oder Befall in der näheren Umgebung
- Morgens vor dem Toilettengang bringt man einen Klebestreifen auf die Region um den After, löst ihn wieder ab und klebt ihn auf einen Objektträger. Dann kann man die Eier mit dem 5er- bis 10er-Objektiv mikroskopieren. Typisch ist die Doppelkontur der Eier und bei stärkerer Vergrößerung sind meistens Bewegungen der Larven zu beobachten. Die Untersuchung sollte bei negativem Befund, aber anhaltendem Verdacht mehrfach wiederholt werden.[17]
- Gelegentlich finden sich ausgewachsene Würmer in der perianalen Region.[18]
- Die Würmer können auch im Stuhl erkennbar sein. Doch ist eine parasitologische Untersuchung von Stuhlproben zum Nachweis einer Oxyuriasis weniger geeignet als die Klebestreifentechnik.
- Eventuell sind im Bett oder in der Nachtwäsche tote weibliche Würmer zu finden.
Behandlung
Die Wurmbehandlung erfolgt medikamentös durch Anthelminthika. Diese sind ab dem 4. Lebensmonat Pyrviniumembonat (siehe Pyrvinium) (einmalige Gabe, führt zur Stuhlverfärbung), ab dem 7. Lebensmonat Pyrantel und bei Kindern ab 2 Jahren auch einmalig Mebendazol (Vermox). Bei erneutem oder persistierendem Befall sollte eines der Medikamente in oben angegebener Dosierung dreimal an den Tagen 1, 14 und 28 gegeben werden, um Rezidiven bei Autoinfektion vorzubeugen. Bei anhaltendem Befall sollten die Familienangehörigen im selben Intervall mit 3 Dosen wie oben angegeben therapiert werden.[17] Bei Vulvovaginitis durch Oxyuren, die Ursache für einen hartnäckigen Befall sein kann, wird eine Therapie mit Albendazol (Eskazole) empfohlen, da nur dieses in ausreichender Menge enteral resorbiert werden kann. Für eine erfolgreiche Sanierung sollte die Therapie an den Tagen 1, 14 und 28 erfolgen.[17] Am Tag nach der Behandlung sollten Bett- und Unterwäsche sowie der Pyjama bei mindestens 60 °C gewaschen werden.
Begleitend empfiehlt es sich, folgende Hygieneregeln während der Dauer des Befalls einzuhalten (Hygienemaßnahmen allein ersetzen jedoch keine medikamentöse Behandlung):
- Morgens nach dem Aufstehen sollte die Afterregion gründlich mit einem nassen Waschlappen gereinigt werden. Hände und Fingernägel sollten gleich im Anschluss mit einer Nagelbürste von eventuell vorhandenen Eiern befreit werden.
- Vor dem Essen müssen die Hände gewaschen werden.
- Das Berühren der Afterregion ist möglichst zu vermeiden; nach erfolgter Berührung sind die Hände gründlich zu waschen, insbesondere die Fingernägel.
- Die Fingernägel sollten so kurz wie möglich geschnitten sein.
- Nach jedem Stuhlgang sind die Hände gründlich zu waschen und der Zwischenraum zwischen Fingernagel und Finger muss gründlich mit einer Handbürste gereinigt werden.
- Staubaufwirbelungen, zum Beispiel beim Bettenmachen, sind zu vermeiden.
Gegen Desinfektionsmittel scheinen die Eier unempfindlich zu sein.[19]
Literatur
- J. Dönges: Parasitologie. Mit besonderer Berücksichtigung humanpathogener Formen. Thieme, Stuttgart 1988.
- H. Mehlhorn, G. Piekarski: Grundriss der Parasitenkunde. 6. Auflage. Heidelberg 2002.
Weblinks
- Madenwürmer – kindergesundheit-info.de: unabhängiges Informationsangebot der Bundeszentrale für gesundheitliche Aufklärung (BZgA)
Einzelnachweise
- ↑ O. T. Chan, E. K. Lee, J. M. Hardman, J. J. Navin: The cockroach as a host for Trichinella and Enterobius vermicularis. Implications for public health. In: Hawaii medical journal. Band 63, Nr. 3, März 2004, S. 74–77, PMID 15124739 (englisch).
- ↑ Hans Adolf Kühn: Darmparasiten. In: Ludwig Heilmeyer (Hrsg.): Lehrbuch der Inneren Medizin. Springer-Verlag, Berlin/Göttingen/Heidelberg 1955; 2. Auflage ebenda 1961, S. 834–841, hier: S. 839 f. (Oxyuris vermicularis).
- ↑ a b c d Urania Tierreich. Wirbellose Tiere 1. Urania, Leipzig 1993, ISBN 3-332-00501-4, S. 348 f.
- ↑ a b c Anthony Fauci, Eugene Braunwald, Dennis L. Kasper, Stephen L. Hauser, Dan L. Longo, J. L. Jameson, Joseph Loscalzo: Harrisons Innere Medizin. Hrsg.: Manfred Dietel, Norbert Suttorp, Martin Zeitz. 17. Auflage. Band 1. ABW Wissenschaftsverlag, 2008, ISBN 978-3-936072-82-2, S. 1637.
- ↑ a b c Hans-Eckhard Gruner (Hrsg.): Lehrbuch der Speziellen Zoologie. Band 1: Wirbellose Tiere. Spektrum Akademischer Verlag, 1999, ISBN 3-334-60474-8, S. 515 f.
- ↑ Peter O’Donoghue: Enterobius. In: Para-Site. Faculty of Science, The University of Queensland, Mai 2010, abgerufen am 13. Dezember 2012 (englisch).
- ↑ a b Lexikon der Biologie. Spektrum Akademischer Verlag, Heidelberg 2002.
- ↑ Wilfried Westheide, Reinhard Rieger (Hrsg.): Spezielle Zoologie. 2. Auflage. Teil 1: Einzeller und Wirbellose Tiere. Spektrum Akademischer Verlag, 2006, ISBN 3-8274-1575-6, S. 751.
- ↑ Hans Engelbrecht: Über Enterobius vermicularis (Linné 1758, Leach 1853). I. Glykogen und Fett in der Eilarve. In: Zeitschrift für Parasitenkunde. Band 23, Nr. 4, 1963, S. 384–389, doi:10.1007/BF00331237.
- ↑ W. Schuffner, N. H. Swellengrebel: Retrofection in Oxyuriasis. A Newly Discovered Mode of Infection with Enterobius vermicularis. In: The Journal of Parasitology. Band 35, Nr. 2, April 1949, S. 138, doi:10.2307/3273116.
- ↑ Gary F. Fry, Jennifer G. Moore: Enterobius vermicularis: 10,000-year-old human infection. Band 166, Nr. 3913, 1969, S. 1620, doi:10.1126/science.166.3913.1620, PMID 4900959 (englisch).
- ↑ Alena Mayo Iñiguez, Karl Reinhard, Marcelo Luiz Carvalho Gonçalves, Luiz Fernando Ferreira, Adauto Araújo, Ana Carolina Paulo Vicente: SL1 RNA gene recovery from Enterobius vermicularis ancient DNA in pre-Columbian human coprolites. In: Australian Society for Parasitology (Hrsg.): International Journal for Parasitology. Band 36, Nr. 13, November 2006, S. 1419–1425, doi:10.1016/j.ijpara.2006.07.005 (englisch).
- ↑ Constantinos Trompoukis, Vasilios German, Matthew E. Falagas: From the Roots of Parasitology: Hippocrates’ First Scientific Observations in Helminthology. In: Journal of Parasitology. Band 93, Nr. 4, August 2007, S. 970–972, doi:10.1645/GE-1178R1.1 (englisch).
- ↑ Francis E. G. Cox: History of Human Parasitology. In: American Society for Microbiology (Hrsg.): Clinical Microbiology Reviews. Band 15, Nr. 4, Oktober 2002, S. 595–612, doi:10.1128/CMR.15.4.595-612.2002 (englisch, cmr.asm.org).
- ↑ Maurice Ernst: Oxyuris vermicularis (the threadworm). A treatise on the parasite and the disease in children and adults, together with the particulars of a rapid, harmless and reliable cure. Ernst Homeopathic Consulting Rooms and Dispensary, London 1910 (englisch, archive.org).
- ↑ J. Horton (WHO), GlaxoSmithKline: The efficacy of anthelminthics: past, present, and future. In: World Health Organization (Hrsg.): Controlling disease due to helminth infections. Genf 2004, ISBN 92-4156239-0, S. 143 ff. (englisch, who.int [PDF]).
- ↑ a b c d Deutsche Gesellschaft für pädiatrische Infektiologie [DGPI] (Hrsg.): DGPI Handbuch. Infektionen bei Kindern und Jugendlichen. 6., vollständig überarbeitete Auflage. Thieme Verlag, Stuttgart / New York 2013.
- ↑ Gerald Hellstern, Martin Bald, Claudia Blattmann, Hans Martin Bosse: Kurzlehrbuch Pädiatrie. 1. Auflage. Thieme, 2012, ISBN 978-3-13-149941-7, S. 202–203.
- ↑ H.-A. Oelkers u. a..: Untersuchungen an Oxyureneiern. In: Zeitschrift für Parasitenkunde. Band 14, Nr. 6, 2. November 1950, S. 574–581 (cabdirect.org).
Auf dieser Seite verwendete Medien
Anterior end of Enterobius vermicularis adult worm.
Autor/Urheber:
- Madenwurm.jpg: Vaio1488
- derivative work: Cartoffel
ein Madenwurm, Springwurm, Pfriemenschwanz oder die Aftermade nach der Ausscheidung (Enterobius vermicularis syn. Oxyuris vermicularis von griechisch ὀξύς – Spitze, οὐρά – Schwanz und lateinisch vermiculus – Würmchen)
This photomicrograph depicts the eggs of the nematode, or round worm Enterobius vermicularis mounted on cellulose tape.
Enterobiasis Enterobius vermicularis
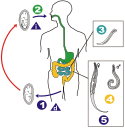
Life cycle of Enterobius vermicularis
Eggs are deposited on perianal folds. Self-infection occurs by transferring infective eggs to the mouth with hands that have scratched the perianal area. Person-to-person transmission can also occur through handling of contaminated clothes or bed linens. Enterobiasis may also be acquired through surfaces in the environment that are contaminated with pinworm eggs (e.g., curtains, carpeting). Some small number of eggs may become airborne and inhaled. These would be swallowed and follow the same development as ingested eggs. Following ingestion of infective eggs, the larvae hatch in the small intestine and the adults establish themselves in the colon. The time interval from ingestion of infective eggs to oviposition by the adult females is about one month. The life span of the adults is about two months. Gravid females migrate nocturnally outside the anus and oviposit while crawling on the skin of the perianal area . The larvae contained inside the eggs develop (the eggs become infective) in 4 to 6 hours under optimal conditions. Retroinfection, or the migration of newly hatched larvae from the anal skin back into the rectum, may occur but the frequency with which this happens is unknown.