Intrazytoplasmatische Spermieninjektion

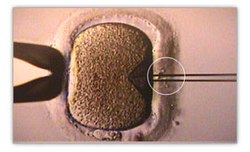
Die Intrazytoplasmatische Spermieninjektion (ICSI) ist eine Methode der künstlichen Befruchtung, die in Kinderwunschzentren angewendet wird, welche auch In-vitro-Fertilisation anbieten.
Die erste Geburt nach Intrazytoplasmatischer Spermieninjektion fand 1992 am Universitätskrankenhaus Brüssel in Jette statt.[1]
Anwendungsgebiet
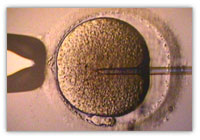
Die Methode kann bei allen vollreifen Eizellen angewendet werden. Die auch als „Mikroinjektion“ bezeichneten Behandlung, kommt insbesondere bei sehr eingeschränkter Samenqualität des Mannes zum Einsatz. Der Grenzwert unterhalb von welchem eine einfache IVF-Behandlung nicht mehr erfolgversprechend ist, liegt bei 500.000 bis 600.000 vorwärtsbeweglichen Spermien.[2]
Vorgehensweise und Erfolgsaussichten
Bei der Intracytoplasmatischen Spermieninjektion (ICSI) wird ein einzelnes Spermium mit Hilfe einer sehr feinen hohlen Glasnadel direkt in die Eizelle injiziert, die zuvor dem Eierstock der Frau entnommen wurde. Selbst bei sehr schlechter Spermienqualität und Spermienzahl, sind die Erfolgsaussichten vergleichsweise gut und mit denen einer normalen IVF-Behandlung vergleichbar. Bei mehr als 70 Prozent der Eizellen, in die mittels ICSI ein Spermium eingebracht wurde, kommt es zu einer Befruchtung. Dabei erfolgt die Spermiengewinnung (wenn möglich) durch Masturbation. Sollten gar keine Spermien im Ejakulat vorhanden sein, ist auch die Gewinnung aus dem Nebenhoden oder Hoden möglich, wobei entweder Mikrochirurgische Epididymale Spermienaspiration (MESA) oder Testikuläre Spermienextraktion (TESE) angewendet werden.[2][3]
Inzwischen wird ICSI in Deutschland bei unerfülltem Kinderwunsch häufiger eingesetzt als die herkömmliche In-vitro-Fertilisation (IVF). Im Jahr 2014 kam das Verfahren bei fast 75 % aller künstlichen Befruchtungen zur Anwendung.[3]
Obwohl der Embryonentransfer (in Deutschland) bei rund 93 Prozent der Fälle erfolgreich ist, liegt die Schwangerschaftsrate durchschnittlich bei nur 33 Prozent. Die Geburten- oder so genannte „Baby Take Home Rate“, liegt jedoch bei maximal 23 Prozent (andere Quellen geben sogar nur 15–20 Prozent an[4]). Dabei sinkt sowohl die Chance auf eine Schwangerschaft, als auch die Wahrscheinlichkeit einer Geburt mit steigendem Alter der Frauen und ihrer Partner. Nach vier Behandlungsversuchen sind die Hälfte der Paare Eltern geworden, während die andere Hälfte weiterhin ungewollt kinderlos ist.[5]
Kosten und Kostenübernahme
Die Preise für eine Kinderwunschbehandlung unter Anwendung der ICSI-Methode variieren stark. In Deutschland sind die Kosten im internationalen Vergleich eher hoch. Das Fertilitätszentrum des Universitätsklinikum Frankfurt verlangt pro Versuch etwa 3.700 Euro[6], während an der Universität Mainz mit Kosten zwischen 4.200 und 4.400 Euro zu rechnen ist. Das Angebot wendet sich nicht nur an homosexuelle Paare, Frauenpaare können sich ebenfalls behandeln lassen, müsse die Kosten jedoch (außer in Saarland und Rheinland-Pfalz, wo sich auch alleinstehende Frauen behandeln lassen können[7]) komplett selbst tragen.[8]
Derzeit werden in Deutschland drei ICSI-Versuche zur Hälfte von den gesetzlichen Krankenkassen bezuschusst. Dies gilt allerdings (fast überall) nur für verheiratete Paare, die eine Kinderwunschbehandlung ohne Eizell- oder Samenspende durchführen lassen. Darüber hinaus gelten folgende Altersgrenzen: für eine Bezuschussung durch die Krankenkasse müssen beide Ehepartner über 25 Jahre alt sein, wobei die Frau nicht älter als 40 sein darf und der Mann höchstens 50.[9]
In den USA werden die Kosten, die durch ICSI zusätzlich zu einer IVF-Behandlung anfallen, zwischen 800 und 2.200 US-Dollar (etwa 730 bis 2.200 Euro).[10] Jedoch liegen die Kosten einer IVF-Behandlung dort bei über 20.000 US-Dollar pro Behandlungszyklus (ca. 18.000 Euro).[11]
Selbst wenn die Kosten für ICSI noch zusätzlich berechnet werden, ist der finanzielle Aufwand für eine IVF-Behandlung (mit eigenen Eizellen) in Europa, mit Kosten zwischen 1.500 und 7.000 Euro pro Zyklus in Europa deutlich weniger kostenintensiv, als in Nordamerika. Zu den Ländern, die so günstig sind, dass sie auch für Paare aus Deutschland und Frankreich attraktiv sind, zählen Estland, Lettland und die Slowakei.[12]
Diskussion
Die ICSI-Methode wird aufgrund unterschiedlicher Standpunkte diskutiert. Der häufigste Diskussionspunkt ist, dass durch den direkten Eingriff in die Natur die komplizierten Wechselbeziehungen und die biologische Selektion zwischen Spermium und Eizelle außer Kraft gesetzt wird (so zum Beispiel die Vermeidung der Entwicklung von Embryonen mit Erbkrankheiten). Eine erhöhte Rate von schwerwiegenden Fehlbildungen konnte bisher nicht abschließend bewiesen werden. Ebenso wenig konnte eine erhöhte Inzidenz von – vergleichsweise seltenen – Syndromen, wie z. B. Angelman-Syndrom und Prader-Willi-Syndrom nachgewiesen werden, was teilweise an der fehlenden Informationen zu möglichen Selektionsmaßnahmen vor der Zeugung (und während der Schwangerschaft) liegt.[13]
Es gibt Empfehlungen der Ethikkommission, das Embryonenschutzgesetz von 1990 an die neuen Techniken anzupassen. Gängige Praxis ist es derzeit, der Frau nach einer Hormonstimulation mehrere Eizellen zu entnehmen und mit den Spermien des Mannes zu befruchten. Da derzeit, im Gegensatz zu anderen Ländern, in Deutschland keine Auswahl der befruchteten Eizellen nach ihrer Entwicklung zum Embryo erfolgen darf, werden dann nach meist nur 3 Tagen bis zu drei Embryonen in die Gebärmutter eingesetzt, der Rest der befruchteten Eizellen wird für spätere Versuche eingefroren oder verworfen. Problematisch ist hierbei, dass nach 3 Tagen in den meisten Fällen noch keine sog. Blastozyste entstanden ist, von der man sich eine bessere Chance auf eine Einnistung erhofft; dieses Stadium wird erst nach ca. 5 Tagen erreicht.
Laut einer Pressemeldung der European Society of Human Reproduction and Embryology (ESHRE) vom Juli 2008 wird die ICSI in Europa zu häufig angewendet. Bei Paaren ohne stark ausgeprägte männliche Infertilität verspricht die ICSI keine besseren Chancen auf eine Schwangerschaft als die In-vitro-Fertilisation (IVF). Zudem ist die ICSI komplizierter und teurer. In Deutschland müssen die Krankenkassen die Kosten für eine künstliche Befruchtung mittels ICSI nur tragen, wenn bestimmte festgelegte Grenzwerte erfüllt werden.[14]
Siehe auch
- Insemination
- Retortenbaby
- Bioethik
- Intrauterine Insemination
- Intracytoplasmatische Injektion morphologisch ausgewählter Spermien (IMSI)
- Physiologische intrazytoplasmatische Spermieninjektion (PICSI)
Weblinks
- Erläuterungen zum Ablauf einer ICSI. im Portal familienplanung.de der Bundeszentrale für gesundheitliche Aufklärung (BZgA)
- Künstliche Befruchtung Bundesministerium für Familie, Senioren, Frauen und Jugend
Einzelnachweise
- ↑ Thirty years ago, the very first ICSI baby was born in UZ Brussel. Artikel von Helen Critchley vom 31. Januar 2022 in der Zeitung Brussels Morning (englisch)
- ↑ a b Intrazytoplasmatische Spermieninjektion (ICSI) Universitätsklinikum Bonn, abgerufen am 4. November 2024.
- ↑ a b Die Intrazytoplasmatische Spermieninjektion (ICSI) BZgA, abgerufen am 4. November 2024.
- ↑ Künstliche Befruchtung Bundesministerium für Familie, Senioren, Frauen und Jugend, abgerufen am 4. November 2024.
- ↑ Baby Take Home Rate. Abschied vom Kinderwunsch Bayerischer Rundfunk, abgerufen am 4. November 2024.
- ↑ Klinik für Frauenheilkunde und Geburtshilfe. Kosten einer Kinderwunschtherapie Universitätsmedizin der Johannes Gutenberg-Universität Mainz, abgerufen am 4. November 2024.
- ↑ gleichgeschlechtliche Partnerschaften und alleinstehende Frauen IVF-Saar, abgerufen am 4. November 2024.
- ↑ Wie viel Geld müssen lesbischen Paare für eine Kinderwunschtherapie aufwenden? Universitätsmedizin der Johannes Gutenberg-Universität Mainz, abgerufen am 4. November 2024.
- ↑ Künstliche Befruchtung: Wer trägt die Kosten? BZgA, abgerufen am 4. November 2024.
- ↑ What Does ICSI Cost? fertilityiq.com, abgerufen am 4. November 2024.
- ↑ IVF - In Vitro Fertilization. Costs of IVF fertilityiq.com, abgerufen am 4. November 2024.
- ↑ IVF Cost Calculator fertilityclinicsabroad.com, abgerufen am 4. November 2024.
- ↑ Fehlbildungsrisiko der mit der Methode ICSI gezeugten Kinder im Vergleich zu IVF- bzw. natürlich konzipierten Kindern vom 20. Februar 2008 Gemeinsamer Bundesausschuss, abgerufen am 4. November 2024.
- ↑ Kosten der künstlichen Befruchtung. Rechtslupe, 15. September 2011; abgerufen am 15. September 2011.
Auf dieser Seite verwendete Medien
Autor/Urheber: Clinica e centro de pesquisa em reprodução humana Roger Abdelmassih, Lizenz: Attribution
Colocação do espermatozóide na micropipeta pela cauda
Autor/Urheber: Clinica e centro de pesquisa em reprodução humana Roger Abdelmassih, Lizenz: Attribution
Injecção do espermatozóide e retirada da micropipeta
Autor/Urheber: Clinica e centro de pesquisa em reprodução humana Roger Abdelmassih, Lizenz: Attribution
Inicío da injecção do espermatozóide no óvulo


