Polysomnographie
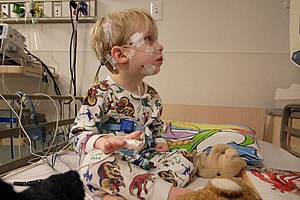
Die Polysomnographie (auch Polysomnografie, kurz PSG; von altgriechisch πολύςpolýs „viel, zahlreich“, lateinisch somnus „Schlaf, Schläfrigkeit“ und -graphie) ist ein diagnostisches Verfahren zur Messung physiologischer Funktionen und stellt die umfangreichste Untersuchung des Schlafes einer Person dar. Mit dieser Technik werden mehrere unterschiedliche Körperfunktionen kontinuierlich während der ganzen Nacht überwacht. In der Regel geschieht dies stationär in einem Schlaflabor. Mit Hilfe der Aufzeichnungen kann ein individuelles Schlafprofil erstellt werden, womit eine Diagnose von Schlafstörungen ermöglicht werden soll.
Anwendung
Typische Beschwerden (Leitsymptome), die eine Untersuchung mit Hilfe der Polysomnografie rechtfertigen können, sind Störungen beim Einschlafen, Aufwachen während der Nacht oder ständige Tagesmüdigkeit; ebenso von Dritten wahrgenommenes starkes Schnarchen mit Atemunterbrechungen. Siehe auch: Schlafapnoe-Syndrom.
In der Schlafmedizin wird die Polysomnographie zur Diagnostik folgender Schlafstörungen nach ICSD-2 empfohlen:
- Schlafbezogene Atmungsstörungen,
- Hypersomnien und
- Schlafbezogene Bewegungsstörungen.
Unter bestimmten Voraussetzungen ist auch die Anwendung bei Insomnien, Zirkadianen Schlaf-Wach-Rhythmusstörungen, Parasomnien und Schlafstörungen aus der Gruppe Isolierte Symptome, Normvarianten, ungelöste Probleme nach ICSD-2 möglich. Darüber hinaus kann die Polysomnographie im Einzelfall zur Differentialdiagnostik und Ausschlussdiagnostik herangezogen werden.[1]
Für schlafbezogene Atmungsstörungen und schlafbezogene Bewegungsstörungen wird auch die Kardiorespiratorische Polygraphie empfohlen. Bei diesem Verfahren werden mit einem vereinfachten System weniger Informationen erfasst. Die Diagnose der obstruktiven Schlafapnoe ist nach vorausgehender umfassender schlafmedizinischer Anamnese möglich, soweit nicht andere Erkrankungen oder Schlafstörungen bestehen.[1]
Durchführung der Untersuchung
Empfehlungen
Zur Durchführung dieser Untersuchung gibt es detaillierte Empfehlungen, die die Messungen, die apparative und personelle Ausstattung, die Räumlichkeiten und die Auswertung betreffen.
In Deutschland gibt die Leitlinie „Nicht erholsamer Schlaf/Schlafstörungen“ der Deutschen Gesellschaft für Schlafforschung und Schlafmedizin (DGSM) Empfehlungen zu diesem Verfahren.[1] Danach wird die „kardiorespiratorische Polysomnographie im Schlaflabor mit Überwachung durch schlafmedizinisch qualifiziertes Personal“ als Grundinstrument und als Referenzmethode empfohlen, wobei die Messung und Auswertung entsprechend den aktuellen Empfehlungen der Amerikanischen Gesellschaft für Schlafmedizin (AASM)[2] erfolgen soll. Die Videometrie wird für die Diagnostik der Parasomnien und der differentialdiagnostischen Abgrenzung als unabdingbar angesehen.
In den Medizinischen Leitlinien zu verschiedenen Schlafstörungen wie der Narkolepsie[3], dem Restless-Legs-Syndrom (RLS) und der Periodic Limb Movement Disorder (PLMD)[4] und Insomnien wird für die Diagnostik grundsätzlich oder auf Sonderfälle beschränkt auf dieses Verfahren verwiesen.
Durch die Vorgaben für die Akkreditierung von Schlaflaboren[5] durch die schlafmedizinischen Fachgesellschaften werden die nationalen und internationalen Empfehlungen für die betreffenden Schlaflabore verbindlich.
Messungen
Die schlafmedizinisch überwachte Polysomnographie im Schlaflabor gilt als Grundinstrument und als Referenzmethode bei der apparativen Diagnostik von Schlafstörungen. Dazu gehören die Aufzeichnungen von Schlaf-EEG, EOG, EMG, EKG, Atemfluss, Atmungsanstrengung, Sauerstoffsättigung, Körperlage und Video, wobei letzteres zur Diagnostik von Parasomnien und zur Abgrenzung von Epilepsieformen als unabdingbar empfohlen wird.
Vor der Durchführung der Messungen im Schlaflabor wird der Patient in der Regel für einen Tag beobachtet, um seine Aktivitäten und Gewohnheiten zu erkennen. Normalerweise werden dann zwei Nächte im Labor verbracht.
Bei einer stationären Polysomnografie werden nach Bedarf folgende Überwachungen standardmäßig durchgeführt:
- Hirnstrombild (EEG)
- Herzrhythmus (EKG)
- Sauerstoffgehalt des Blutes (Pulsoxymetrie)
- Körpertemperatur
- Atemfluss (Mund und Nase)
- Atmungsbewegung
- Muskelspannung (EMG)
- Beinbewegung
- Augenbewegung (EOG)
- Körperlage
Zusätzlich können folgende Maßnahmen bzw. Messungen während des Schlafes vorgenommen werden:
- Tonaufzeichnung
- Video
- Blutdruck
- Magensäurerückfluss
- Druckunterschiede im Brustkorb
- Erektionen
- Maskendruck (für Atemmasken)
Ein Polysomnogramm
Der folgende Screenshot zeigt Aufzeichnungen während 30 Sekunden der Schlafphase 4 Tiefschlaf.
Die Zeit läuft in der Grafik nach rechts ab, ihre Skalierung erfolgt im unteren Fensterrahmen. Das Bild löst 26 Pixel pro Sekunde auf.
Die obersten 2 blauen Zackenlinien stellen – elektrisch gemessen – die Bewegungen der Augen dar.
Rot eingerahmt ist das Band der stark gezackten Hirnströme, gemessen als Spannungen zwischen je zwei Elektroden.
LEMG und MICRO darunter zeigen keine Aufzeichnungen, erkennbar am geradlinigen Strich.
IEMG, ein Muskelstrom und eine weitere rote Linie mit fast regelmäßig abfolgenden Impulsen verlaufen synchron mit dem Herzschlag (weiter unten) – je Sekunde etwa 1 Mal.
3 Wellenlinien geben dann die Atemströmung durch die Nase (NAF) und die Bewegung von Brustkorb (THO) und Bauch (ABD) wieder.
Prägnant sind dann die etwa sekündlichen Zacken des Stroms aus der Herzkontraktion (ECG – Elektrokardiogramm) darunter die von 58 bis 71 Zahlenwerte der Pulsfrequenz in /min.
Jede Sekunde wird ein Wert der Sauerstoffsättigung des Bluts (96–97 %) angegeben und die Körperlage auf der Seite „S“.
Elektrodenpunkte EEG (Hirnstrom)
- C3
- links oben zentral
- C4
- rechts oben zentral
- A1
- linkes Ohr
- A2
- rechtes Ohr
- O1
- links occipital (linkes Hinterhaupt)
- O2
- rechts occipital (rechtes Hinterhaupt)
- Chin-EMG
- EMG1 Kinn links, EMG2 Kinn rechts
- LEMG
- laryngeal electromyogram (EMG1 Kehlkopf links, EMG2 Kehlkopf rechts) (Muskelstrom)
Weitere Messungen
- LEOG
- left Elektrookulografie (linkes Auge)
- REOG
- right Elektrookulografie (rechtes Auge)
- NAF
- Atmung des nasalen Luftflusses
- THO
- thorakale Atmungsbewegung
- IEMG
- integrated electromyogram
- ABD
- abdominelle Atmungsbewegung
- ECG
- electrocardiogram
- RR
- Herzschlagabstand
- SAO2
- arterielle Sauerstoffsättigung
- BODY
- Lage des Körpers (S
- Seitenlage)
- SCM
- scanning capacitance microscope
Siehe auch
Literatur
- American Academy of Sleep Medicine (Hrsg.): Das AASM-Manual zum Scoring von Schlaf und assoziierten Ereignissen. Regeln, Technologie und technische Spezifikationen. 1. Auflage. Steinkopff-Verlag, Heidelberg 2008, ISBN 978-3-7985-1851-3.
Weblinks
Einzelnachweise
- ↑ a b c S3-Leitlinie Nicht erholsamer Schlaf/Schlafstörungen der Deutschen Gesellschaft für Schlafforschung und Schlafmedizin (DGSM). In: AWMF online (Stand 2009).
- ↑ Conrad Iber, Sonia Ancoli-Israel, Andrew L. Chesson, Stuart F. Quan: The AASM Manual for the Scoring of Sleep and Associated Events: Rules, Terminology, and Technical Specifications. Hrsg.: American Academy of Sleep Medicine. AASM, Westchester, Ill. 2007.
- ↑ S1-Leitlinie Narkolepsie der Deutschen Gesellschaft für Neurologie. In: AWMF online (Stand 2008)
- ↑ S1-Leitlinie Restless-Legs-Syndrom (RLS) und Periodic Limb Movement Disorder (PLMD) der Deutschen Gesellschaft für Neurologie (DGN). In: AWMF online (Stand 2008)
- ↑ Dirk Pevernagie, Steering Committee of the European Sleep Research Society: European guidelines for the accreditation of sleep medicine centres. In: Journal of Sleep Research. Vol. 15, Nr. 2, 2006, S. 231–238, doi:10.1111/j.1365-2869.2006.00524.x, PMID 16704580 (englisch).
Auf dieser Seite verwendete Medien
Autor/Urheber: Halicki, Lizenz: CC BY-SA 3.0
patient suffered of obstructive chronic sleep apnea prepared for sleeping services diagnostic, waering CPAP mask covering his nose only
Autor/Urheber: Robert Lawton, Lizenz: CC BY-SA 2.5
A pediatric patient prepared for a polysomnogram by a respiratory therapist, St. Louis Children's Hospital, St. Louis, Missouri, 2006.



