Lyme-Borreliose
| Klassifikation nach ICD-10 | |
|---|---|
| A69.2 | Lyme-Krankheit Erythema chronicum migrans durch Borrelia burgdorferi |
| ICD-10 online (WHO-Version 2019) | |
Die Lyme-Borreliose oder Lymekrankheit (Aussprache []) ist eine Infektionskrankheit, die durch das Bakterium Borrelia burgdorferi oder verwandte Borrelien aus der Gruppe der Spirochäten ausgelöst wird. Die in drei Stadien verlaufende Erkrankung kann verschiedene Organe in jeweils verschiedenen Stadien und Ausprägungen betreffen, speziell die Haut, das Nervensystem und die Gelenke. Bei dem dritten Stadium der Erkrankung könnte es sich dabei um eine Autoimmunerkrankung handeln. Die Infektion mit Borrelia burgdorferi kommt beim Menschen, verschiedenen Säugetieren und Vögeln vor, und sie geschieht in der Regel über einen Zeckenstich. Der Infektionsweg verläuft von einem Reservoirwirt über Zecken wie den Gemeinen Holzbock (Ixodes ricinus) als Überträger (Vektor), sehr selten auch durch fliegende Insekten (Pferdebremsen, Stechmücken).[1]
Entdeckung, Namensgebung und Ursprung
Die Bezeichnung Lyme-Borreliose setzt sich zusammen aus dem Namen der US-amerikanischen Orte Lyme und Old Lyme, in denen das Krankheitsbild 1975 nach gehäuftem Auftreten von Gelenksentzündungen bei Kindern in Verbindung mit Zeckenstichen erstmals beschrieben wurde.[2] (anfangs wurde dies als juvenile rheumatoide Arthritis fehlgedeutet) und aus der Bezeichnung der Erregerfamilie, die nach dem französischen Bakteriologen Amédée Borrel benannt ist. Dem US-amerikanischen Bakteriologen Willy Burgdorfer gelang 1981 erstmals der Nachweis der neu entdeckten Borrelia-Art aus Zecken und 1982 ihre Anzucht.[2] Ihm zu Ehren wurde diese Spezies Borrelia burgdorferi benannt.
Erreger

Borrelien sind gramnegative spiralförmige Bakterien und gehören zur Familie der Spirochäten. Sie sind Anaerobier.
Als Oberbegriff für die Arten, die die Lyme-Borreliose verursachen, wird der Begriff Borrelia burgdorferi sensu lato (Bbsl) verwendet.[3] Es sind über 20 beschriebene Spezies des Bbsl-Komplexes beschrieben, hiervon sind sechs humanpathogen: B. afzelii, B. garinii, B. bavariensis, B. mayonii, B. spielmanii und B. burgdorferi sensu stricto. Letzterer ist in den USA verbreitet; in Deutschland und weiteren europäischen Staaten die anderen Arten. Dies wird als Ursache unterschiedlicher Manifestationen in Europa und Amerika diskutiert.
Des Weiteren gibt es weitere Borrelia-Arten, wie unter anderem B. recurrentis und B. hermsii, die Erreger des Rückfallfiebers.
Biofilm
Mit dem Rasterkraftmikroskop konnte Eva Sapi beobachten, wie sich die Borrelien innerhalb weniger Tage zu symmetrischen Gebilden formieren und einen Biofilm bilden, der aus Extrazellulären polymeren Substanzen besteht.[4] Er stellt ein erhebliches Hindernis für das körpereigene Immunsystem und Antibiotika dar. Unter den Erregern besteht eine chemische Kommunikation namens Quorum sensing, die maßgeblich zur Biofilmbildung beiträgt.
Morphologische Veränderungen
In-vitro-Untersuchungen weisen darauf hin, dass Borrelien in der Lage sind, ihre ursprüngliche längliche Gestalt unter Stress in eine Kugelform umzuwandeln. Zudem zeigen entsprechende Studien, dass Borrelien auch noch in weiteren Formvarianten vorkommen können, die unter den Oberbegriffen L-Formen oder Sphaeroplasten zusammengefasst werden.[5] Sphaeroplasten besitzen eine defizitäre Zellwand oder sind sogar zellwandlos (zystisch). Es gibt darüber hinaus Hinweise, dass diese Formen sowohl intrazellulär als auch extrazellulär vorkommen können und in der Lage sind, sich trotz ihrer zellwandlosen Form zu teilen und sich auch wieder in komplette Formen zurückzuentwickeln.[6]
Generationszeit
Die In vitro-Generationszeit von Borrelien ist mit etwa einem halben Tag mehr als zehnmal länger als die der meisten üblichen Bakterien.[7] Ihre in vivo-Generationszeit sei wahrscheinlich noch länger.
Wachstum und Stoffwechsel
Ihr Stoffwechsel ist mikroaerophil, sie wachsen also bevorzugt bei einer Sauerstoffkonzentration, die deutlich geringer ist als die von normaler Luft.[8] Eine weitere Eigenheit dieser Gattung ist, dass sie ganz ohne Eisen auskommt und als Cofaktor für wichtige Enzyme stattdessen Mangan verwendet.[9]
Statistik
Verbreitung
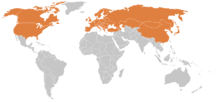
Lyme-Borreliose ist in der nördlichen Hemisphäre die häufigste von Zecken übertragene Erkrankung.[10] In Deutschland gibt es ein Süd-Nord-Gefälle bei der Durchseuchung des Holzbocks. Laut Angaben des Robert Koch-Instituts sind etwa 6–35 % der Zecken in Deutschland von Borrelien befallen. Nach einem Zeckenstich kommt es in 1,5–6 % der Fälle zu einer Infektion. In 0,3–1,4 % der Fälle kommt es zu einer Erkrankung.[11]
Es fehlen flächendeckende epidemiologische Studien und Daten über die Ausbreitung und das Infektionsrisiko sowie über die Verteilung der jeweiligen Genospezies. Ebenso gibt es nach wie vor Wissenslücken über die Pathomechanismen und den langfristigen Verlauf der Krankheit. Im Gegensatz zur artverwandten Syphilis, zur durch Läuse übertragenen Borrelia recurrentis sowie zur ebenfalls durch Zecken übertragenen FSME wurde die Borreliose nicht in das Infektionsschutzgesetz aufgenommen. Es besteht jedoch eine auf landesrechtlicher Ebene geregelte Meldepflicht für Rheinland-Pfalz und das Saarland,[12] Bayern[13] sowie Berlin und die neuen Bundesländer. Hier werden die Falldefinitionen des Robert Koch-Instituts zugrunde gelegt, die eine Meldung der Frühmanifestationen, d. h. des Erythema chronicum migrans, der frühen Neuroborreliose und der Lyme-Arthritis vorsehen. Das Erythema migrans als charakteristisches Symptom des ersten Krankheitsstadiums tritt allerdings nur bei etwa 50 % der Neuerkrankungen auf.
Bei der DNA-Sequenzierung der 5300 Jahre alten Gletschermumie Ötzi wurden Spuren von Borrelia burgdorferi gefunden.[14] Damit ist dies der älteste dokumentierte Borreliose-Fall in der Menschheitsgeschichte und der erste Nachweis in einem nicht mehr lebenden Individuum überhaupt.[15] Allerdings wurde lediglich eine 60-prozentige Übereinstimmung des genetischen Materials festgestellt. Auch liegen keine Erkenntnisse darüber vor, um welche Borrelia-Art es sich handelt.
Infektionsrisiko und Durchseuchungsraten
Eine Borrelieninfektion durch Zecken ist – im Gegensatz zu der durch Viren hervorgerufenen FSME – in ganz Deutschland und sogar in Städten möglich. Wie eine Studie des Robert Koch-Instituts in Zusammenarbeit mit dem Nationalen Referenzzentrum für Borrelien am Max von Pettenkofer-Institut für Hygiene und Mikrobiologie in München zeigte, stellt „der direkte Kontakt mit Büschen in Gärten, insbesondere in Waldnähe, ein bisher unterschätztes Risiko dar, über Zeckenstiche an […] Lyme-Borreliose zu erkranken“.[10] Gleichwohl hat nicht jeder Zeckenstich eine Borrelieninfektion oder gar eine Erkrankung an Borreliose zur Folge. In Deutschland ist nach bisherigen Erkenntnissen nach einem Zeckenstich bei 0,3–1,4 % mit einer manifesten Erkrankung zu rechnen.[3]
Die Lyme-Borreliose ist die häufigste durch Zecken übertragene Erkrankung in Europa. Etwa 5–35 % der Zecken sind mit Borrelien befallen, wobei adulte Zecken im Durchschnitt zu 20 %, Nymphen zu 10 % und Larven nur zu etwa 1 % infiziert sind.[3] Forscher gehen in Hochrisikogebieten, wie zum Beispiel in Teilen von Süddeutschland, von 30 bis 50 % borrelienbefallener Zecken aus. In der Region Konstanz am Bodensee lag die mittlere Durchseuchungsrate der Zecken mit Borrelien (B. burgdorferi Spezies) bei 35 %.[16] Im Englischen Garten und den Isar-Auen in München waren etwa 30 % der gefundenen Zecken von Borrelien befallen.[17]
In Deutschland kamen die meisten kassenärztlich abgerechneten Borrelien-Behandlungsfälle in Brandenburg, Sachsen und Bayern entlang der Grenze zu Polen und Tschechien vor, weitere Schwerpunkte waren Franken und Teile der Pfalz.[18] Laut Bulletin des Robert Koch-Instituts vom 10. April 2012 ist die Datenlage zur Prävalenz der Lyme-Borreliose in der Bevölkerung in vielen europäischen Ländern begrenzt, da keine nationalen Überwachungs-Systeme vorhanden sind. Dies liegt zum Teil an der unsicheren Diagnostik dieser Erkrankung und den damit zu erwartenden Fehlklassifikationen. Darüber hinaus sind Überwachungs-Daten in diesem Bereich wegen der unterschiedlichen Überwachungs-Systeme nur schwer vergleichbar (freiwillige und verpflichtende Meldung, Meldung unterschiedlicher Krankheitsmanifestationen). In den ostdeutschen Bundesländern (Berlin, Brandenburg, Mecklenburg-Vorpommern, Sachsen, Sachsen-Anhalt, Thüringen) sind das Erythema migrans, die frühe Neuroborreliose und die akute Lyme-Arthritis als Lyme-Borreliose meldepflichtige Manifestationen. Im Jahr 2009 betrug die jährliche Inzidenz in diesen Bundesländern 34,7 Meldefälle pro 100.000 Einwohner. Ergebnisse von zwei bevölkerungsbezogenen prospektiven Kohortenstudien in Süddeutschland zeigten Jahresinzidenzen zwischen 111 und 260 Erkrankungen pro 100.000 Einwohner.[19]
Für Österreich werden Inzidenzen zwischen 135[20] und 300[21] pro 100.000 Einwohner angegeben. In der Schweiz sind je nach Region 5 bis 50 % der Zecken mit Borrelien infiziert, jährlich erkranken etwa 10.000 Personen an einer Borreliose.[22]
An der Universität Heidelberg wurde in einer Studie das Infektionsrisiko nach einem Zeckenstich ermittelt: Hiernach infizierten sich im Durchschnitt 3,3 % aller von Zecken gestochenen Personen. Betrachtet man jedoch nur die mit Borrelia burgdorferi befallenen Zecken, so liegt die Gefahr, sich zu infizieren, bei 25,6 %. Die Durchseuchungsrate der Zecken betrug dabei 11 %.[23] Bei einer höheren Durchseuchungsrate ist demzufolge auch von einem höheren Infektionsrisiko nach einem Zeckenstich auszugehen.
Laut Robert Koch-Institut[3] findet man folgende Angaben zur Erkrankungswahrscheinlichkeit nach einem Zeckenstich (Angaben für Gesamtdeutschland, unabhängig davon ob die Zecken infiziert waren oder nicht):
- In Deutschland ist nach bisherigen Erkenntnissen nach einem Zeckenstich bei 1,5–6 % der Betroffenen mit einer Infektion (einschließlich der klinisch inapparenten Fälle) zu rechnen,
- eine manifeste Erkrankung jedoch nur bei 0,3–1,4 %.
Klinische Langzeit-Beobachtungen von Hassler zeigen andere Ergebnisse. Er beobachtete bei jenen Patienten, die eine gesicherte Borrelieninfektion hatten und seropositiv wurden, aber beschwerdefrei waren (Typ „gesunder Waldarbeiter“), das erstmalige Auftreten von borrelienassoziierten Beschwerden noch bis zu 8 Jahren nach ihrer Borrelieninfektion.[24]
Zuverlässige Zahlen hierzu gibt es nicht. Legt man die Zahlen des RKI zugrunde, kann man davon ausgehen, dass 25 bis 50 % der mit Borrelien infizierten Personen im weiteren Verlauf auch an einer Lyme-Borreliose erkranken.
Bis es nach einem Zeckenstich zu einer Übertragung der Borrelien kommen kann, muss – anders als bei dem FSME-Virus – eine gewisse Zeit vergehen. Die Angaben darüber schwanken zwischen 6 und 48 Stunden.[23] Fest steht jedoch: Je länger eine mit Borrelien befallene Zecke gesaugt hat, umso höher ist das Risiko einer Übertragung. Ein Teil der Infektionen erfolgt aber auch durch das unsachgemäße Entfernen der Zecke, wenn diese gequetscht wird. Zecken sollten daher so schnell wie möglich mit entsprechenden Hilfsmitteln entfernt werden (siehe auch ausführlich unter Zeckenstich).
Übertragung

Überträger des Bakteriums sind in der Regel Zecken, die den Erreger beim Saug- und Stechakt nach einigen Stunden (in der Regel in einem Zeitfenster von acht bis zwölf Stunden nach dem Einstich) auf den Menschen übertragen. In Deutschland werden die Erreger des Borrelia-burgdorferi-sensu-lato-Komplexes primär durch die Zecke Ixodes ricinus, auch Gemeiner Holzbock genannt, übertragen.
Als weitere Überträger der Borreliose werden von Wissenschaftlern auch Stechmücken diskutiert, wobei in bisherigen Studien[25][26] nur eine sehr geringe Durchseuchung von Mücken festgestellt wurde. Bei einer Untersuchung von mehr als 3600 Mücken an 42 Orten in Deutschland konnten bei 0,13 bis 8,33 Prozent der untersuchten Mücken Erreger gefunden werden. Untersucht wurde auf Borrelia afzelii, Borrelia bavariensis und Borrelia garinii.[27]
Es wurden Einzelfälle einer Übertragung durch Bremsen dokumentiert, wobei bislang keine Bestätigung durch breitere Studien vorliegt, ob diese Insekten tatsächlich als Vektor infrage kommen.[28]
Die als Nymphen bezeichneten juvenilen Entwicklungsstadien der Zecken sind mit bloßem Auge kaum erkennbar. Da die Nymphen nach ihrer meist unbemerkten Blutmahlzeit von der Haut abfallen, weiß der Gestochene in diesem Fall nichts von einer möglichen Borreliose-Infektion und wird erst aufmerksam, wenn die Symptome auftreten.
Es besteht ein sehr geringes Risiko einer Übertragung des Erregers während der Schwangerschaft von der Mutter auf das Kind über die Plazenta. Einen sicheren Nachweis einer Erkrankung in der Gebärmutter gibt es nicht.[2]
Eine an Lyme-Borreliose erkrankte Person ist im Allgemeinen nicht ansteckend für andere Menschen.
Diagnose
Die Diagnostik der Borreliose basiert auf zwei Säulen. Zum einen sind das ein charakteristisches klinisches Bild sowie ein typischer Verlauf. Zum anderen ist es hilfreich, die Diagnose durch entsprechende Labortests zu bestätigen.
Es gibt bis heute keine allgemeingültige medizinisch-technische Untersuchung, die eine aktive Erkrankung sicher beweisen oder widerlegen kann. Deswegen muss immer das Krankheitsbild und der Krankheitsverlauf untersucht werden, und andere Ursachen müssen differentialdiagnostisch ausgeschlossen werden.
Unter den klinischen Symptomen gelten als krankheitsbeweisend nur die Wanderröte und im III. Stadium die chronische Hautentzündung Akrodermatitis chronica atrophicans (ACA). Die Dunkelziffer ist jedoch hoch und es gibt keine verlässlichen Angaben darüber, da die Wanderröte (Erythema migrans) ausbleiben oder untypische Erscheinungsformen haben kann (Neuroborreliose). Bei einer Untersuchung am Universitätsklinikum Freiburg von 1990 bis 2000, die 86 Fälle von akuter Neuroborreliose umfasste, berichteten sogar nur 23 % der Patienten von einer Wanderröte.[29] Das Erythema migrans kann entweder nicht auftreten oder aber auch an schwer zugänglichen Körperregionen übersehen werden.
In der Borrelien-Serologie werden in der Routinediagnostik Antikörpertests eingesetzt. Das sind in der Regel der ELISA und der Western Blot, auch Immunoblot genannt. Manche Labore führen auch einen Immunfluoreszenztest (IFT) durch. Solche Tests können nur die Antikörper messen, d. h. feststellen, ob ein Erregerkontakt stattgefunden hat oder nicht. Es ist jedoch durch diese Verfahren nicht möglich, festzustellen, ob es sich um eine akute oder ausgeheilte Infektion handelt. Deshalb ist es auch nicht möglich, aufgrund der serologischen Ergebnisse nach einer Behandlung mit Antibiotika festzustellen, ob diese wirksam war und die Borreliose nun ausgeheilt ist. Hinzu kommt, dass die einzelnen Testverfahren nicht standardisiert sind und eine unterschiedliche Spezifität und Sensitivität aufweisen. Bei sehr sensitiven Tests besteht oftmals das Problem von sogenannten Kreuzreaktionen. Das bedeutet, der Test zeigt ein positives Borrelien-Ergebnis an, der Betreffende hat aber keine Lyme-Borreliose (positiver Vorhersagewert, falsch-positiv). Falsch positive Ergebnisse können zum Beispiel durch nicht humanpathogene Borrelia-Arten sowie andere Spirochäten wie Treponema pallidum oder Treponema denticola, Leptospira, aber auch durch das Epstein-Barr-Virus oder das Cytomegalievirus verursacht werden. Bei Verwendung von sehr spezifischen, aber nicht ausreichend sensitiven Tests sind falsch negative Ergebnisse möglich (negativer Vorhersagewert, falsch-negativ). In der Frühphase gibt es zudem, wie bei anderen Infektionskrankheiten auch, eine diagnostische Lücke, da es einige Zeit dauert, bis sich Antikörper bilden. Die Sensitivität beträgt in den ersten Wochen etwa 50 %. Neuere Tests sollen inzwischen eine etwas höhere Zuverlässigkeit aufweisen, die mit einer Sensitivität von ca. 70 bis 80 % angegeben wird.
In der Regel wird eine sogenannte Zwei-Stufen-Testung durchgeführt. Es wird erst ein ELISA-Test eingesetzt, der als sensitiver gilt als ein Blot, aber der zu Kreuzreaktionen bzw. polyklonalen Antikörperstimulierungen durch andere Krankheitserreger führen und deshalb falsch-positiv sein kann. Ein positives oder grenzwertiges Ergebnis wird durch einen spezifischeren Immuno- bzw. Westernblot verifiziert und bestätigt.
Da in den ersten Wochen nach der Infizierung noch keine messbaren Antikörperspiegel gegen Borrelienantigene gebildet werden (diagnostische Lücke), sollte bei Auftreten eines Erythema migrans nicht das Ergebnis einer – ohnehin wenig aussagekräftigen – Blutuntersuchung abgewartet, sondern unverzüglich eine Antibiotika-Therapie begonnen werden. Zudem können auch bei einer floriden, behandlungsbedürftigen Borreliose Entzündungsparameter wie BKS, CRP und andere Akute-Phase-Proteine unauffällig bleiben.
In späteren Stadien ist die Sensitivität der serologischen Testmethoden (ELISA und Immunoblot) beim Immungesunden in der Regel höher. Sie soll im zweiten Stadium bei etwa 70 bis 90 % liegen. Bei einem Verdacht auf eine manchmal klinisch wenig spezifische Neuroborreliose ist in der Regel eine Liquoruntersuchung angezeigt, bei der durch Feststellung entzündlicher Liquorveränderungen und durch den Nachweis einer borrelienspezifischen intrathekalen Antikörpersynthese sich gegebenenfalls ein solcher bestätigen lässt.[30] Allerdings kann es hierbei bei ca. 30 % zu falschen negativen Ergebnissen kommen. Im Frühstadium der Neuroborreliose ist oftmals noch keine Infektion mit Borrelien nachweisbar. Auch wenn lediglich eine Beteiligung peripherer Nerven vorliegt, kann die Liquordiagnostik negativ sein. Die Zuverlässigkeit der Liquordiagnostik ist auch von der Erfahrung des Labors, den zugrunde gelegten Kriterien für die Auswertung, der Präparationszuverlässigkeit sowie den verwendeten diagnostischen Verfahren abhängig. In Deutschland sind zahlreiche Borrelien-Serologien mit unterschiedlichen Antigenkompositionen auf dem Markt, die eine große Bandbreite hinsichtlich der Sensitivität und der Spezifität aufweisen. Deshalb kann es vorkommen, dass mit einem Test negative und mit einem anderen positive Ergebnisse festgestellt werden. Es besteht weder eine Genehmigungspflicht für die Borrelien-Serologie noch ist eine Teilnahme an Ringversuchen verpflichtend. Entsprechende Ringversuche werden von INSTAND durchgeführt.
Der PCR-Nachweis stellt eine weitere Diagnosemethode dar, mit der eine aktive Lyme-Borreliose festgestellt werden kann. Hier wird aus dem Untersuchungsmaterial DNA aufgearbeitet und mittels der PCR-Reaktion ein borrelienspezifisches Fragment vervielfältigt (amplifiziert). Dieser Test weist je nach untersuchten Körpermaterialien eine unterschiedliche Spezifität auf. So sind Blut und Urin nicht geeignet, da Kontaminationen zu falsch positiven Ergebnissen führen können. Die Sensitivität ist ebenfalls von den Körpermaterialien abhängig (Liquor bei einer Neuroborreliose etwa 20 bis 30 %, Synovialflüssigkeit bei einer Lyme-Arthritis und Haut bei einer Dermato-Borreliose etwa 70 %). Wenn hier Kontaminationen sowie tote Erreger ausgeschlossen werden konnten, ist ein positives Ergebnis aus diesen Materialien ein Hinweis auf eine aktive Borreliose. Ein negatives Ergebnis schließt eine aktive Lyme-Borreliose deshalb nicht aus. Es sind verschiedene PCR-Verfahren auf dem Markt, die eine unterschiedliche Qualität aufweisen.
Der Direktnachweis von Borrelien-DNA aus Zecken mittels PCR wird von verschiedenen Firmen angeboten. Die Kosten für die von den Krankenkassen nicht getragene Leistung liegen je nach Anbieter zwischen 10 und 100 Euro. Ein positiver Nachweis in der Zecke besagt nicht, dass auch im Menschen eine Infektion stattgefunden hat. Als alleiniger Nachweis für eine Borrelieninfektion wird dieser Test von keiner Fachgesellschaft empfohlen. Therapien, die sich allein auf diesen Befund ohne Symptome und ohne positive Serologie berufen, sind nicht indiziert.
Differenzialdiagnose
In Abhängigkeit vom Krankheitsstadium ist die Differenzialdiagnose weit gefächert. Es empfiehlt sich, weitere durch Zecken übertragene Erkrankungen (FSME, Anaplasmosen, Rickettsiosen) sowie weitere Infektionen, wie Syphilis und Leptospirose auszuschließen.
Die Lyme-Borreliose kann, ähnlich wie eine Lues, eine Vielzahl von Erkrankungen „imitieren“. Es ist bei einer neurologischen Beteiligung an andere Ursachen, insbesondere eine Infektion mit neurotropen (auf die Nerven wirkende) Viren und Bakterien zu denken. Wichtig ist bei neurologischen Beschwerden die zuverlässige Abgrenzung gegenüber einer multiplen Sklerose, da eine Behandlung mit immunsuppressiv wirkenden Medikamenten bei einer bakteriellen Infektion kontraindiziert ist. Bei Gelenkentzündungen kommen differentialdiagnostisch die aktivierte Arthrose, die rheumatoide Arthritis und andere Gelenkentzündungen in Frage. Das Auftreten einer Lyme-Enzephalopathie wird bislang vor allem aus dem nordamerikanischen Raum berichtet, gilt in Europa jedoch als fragliche Manifestation der Lyme-Borreliose. Eine differentialdiagnostische Abgrenzung von Myalgischer Enzephalomyelitis/Chronischem Fatigue-Syndrom (ME/CFS) ist schwierig, da die im Kriterienkatalog von 2011 aufgelisteten Symptome auch bei Lyme-Borreliose auftreten. Allerdings unterscheidet sich die Borreliose durch rezidivierende oder persistierende Muskel- und Gelenkschmerzen, wobei das Kniegelenk auffällig häufig betroffen ist.
Weitere wichtige Differenzialdiagnosen – insbesondere bei erfolgloser Therapie – sind Tumoren und andere Systemerkrankungen.
Negative Labortests (ELISA, Immunoblot) schließen die Lyme-Borreliose keineswegs aus, da sie eine hohe Fehlerrate aufweisen.[4] Eine Liquoruntersuchung ist meist wenig aussagekräftig, da der Liquor nur bei akuter Neuroborreliose entzündet ist oder selbst dann fälschlicherweise unauffällig sein kann.
Bei einem borreliosetypischen Krankheitszustand und -verlauf sollte, auch wenn entsprechende Tests negativ ausfallen, beim Ausschluss anderer Erkrankungen die Verdachtsdiagnose Lyme-Borreliose in Betracht gezogen werden. Deshalb gilt die Diagnose der Lyme-Borreliose unter einigen Ärzten auch als „Ausschlussdiagnose“.
Krankheitsverlauf

Nach einer Infektion kann es zur Bildung von Antikörpern gegen Borrelia burgdorferi kommen, ohne dass es gleichzeitig zu Krankheitssymptomen kommt. Die Immunglobuline, sowohl IgM als auch IgG, können noch Jahre nach einer ausgeheilten Lyme-Borreliose positiv sein. Eine sichere Diagnose kann oft anhand der Krankheitssymptome, des Krankheitsverlaufs, der Krankengeschichte und der serologischen Befunde sowie sorgfältiger Erhebung anamnestischer Daten sowie der aktuellen psycho-sozialen Situation gestellt werden. Bei hinreichendem Verdacht, aber unklaren Befunden wird manchmal versuchsweise eine Antibiotika-Behandlung durchgeführt. Allerdings besagt das Ansprechen auf die Antibiotikagaben nicht, dass eine aktive Lyme-Borreliose vorliegt, und umgekehrt belegt ein Nicht-Ansprechen nicht, dass die Krankheit ausgeheilt ist. Insbesondere die optimale Antibiotika-Behandlung des späten Stadiums ist unklar und deshalb strittig.
In der Regel äußert sich eine Lyme-Borreliose durch schwere Symptome, die sich im Laufe der Jahre verschlimmern. Symptomfreie Latenz-Zeiten sind allerdings möglich. Ein Verschwinden der Symptome bedeutet deshalb nicht, dass die Erreger eliminiert sind. In der Frühphase sind die Symptome einer Borreliose einem grippalen Infekt (ohne Husten und Schnupfen) ähnlich. In diesem Stadium kommt es häufig zu Myalgien (Muskelschmerzen) und Arthralgien (Gelenkschmerzen), die mit einer Fibromyalgie (chronische Schmerzerkrankung) verwechselt werden können. Ähnliche Symptome werden auch teilweise nach einer Antibiotikabehandlung beschrieben. Die häufigsten Fehldiagnosen bei einer Lyme-Borreliose sind multiple Sklerose, Fibromyalgie und das Chronic-Fatigue-Syndrom. Dabei kann eine sorgfältige Differentialdiagnose solche Fehldiagnosen zumeist vermeiden. Oftmals wird die Ursache auch in Depressionen, psychosomatischen Erkrankungen oder gar Hypochondrie gesehen. Hierbei muss beachtet werden, dass psychische Erkrankungen erst nach Ausschluss aller körperlichen Ursachen diagnostiziert werden dürfen.
Nach einer durchgemachten Borreliose besteht keine Immunität.
Stadien
Die Lyme-Borreliose verläuft in drei Stadien. Es gibt eine Reihe von Symptomen, die für die einzelnen Stadien typisch sind. Begleitend kann eine Vielzahl von Beschwerden wie Müdigkeit, Kopfschmerzen, Fieber, Nackensteifigkeit, Sehbeschwerden, Schwindel, Übelkeit und Erbrechen auftreten.
1. Stadium (Frühstadium): Lokalinfektion
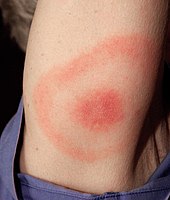
Ab Übertragung des Erregers kann es nach einer Inkubationszeit von meist 5–29 Tagen zu einer Lokalinfektion der Haut kommen, die mit einem charakteristischen Hautausschlag, dem Erythema (chronicum) migrans (Wanderröte), einhergeht.[17] Ein Fleck, typischerweise im Zentrum blasser als am Rand, weitet sich von der Einstichstelle der Zecke ausgehend in der Haut aus, der äußere helle rote Ring oder auch Doppelring wird größer und wandert so – daher der Name. Die Wanderröte kann jucken oder brennen, aber auch ohne Beschwerden auftreten. Prädilektionsstellen beim Erwachsenen sind die Achselhöhle, die Leiste und die Kniekehlen, beim Kind sind es der Kopf und der Nacken.[31] Ferner kann es zu einem Borrelien-Lymphozytom kommen.
Zusätzlich können Allgemeinsymptome wie Fieber, Kopfschmerzen und allgemeines Krankheitsgefühl mit Gliederschmerzen und Abgeschlagenheit auftreten. Das Erythema migrans ist ein eindeutiges Zeichen für eine Reaktion des Immunsystems auf Borrelien, allerdings tritt nicht in allen Fällen von Borreliose-Infektionen eine Wanderröte auf. Aus dem fehlenden Erscheinungsbild nach einem Zeckenstich darf deswegen nicht geschlossen werden, dass keine Borreliose-Infektion erfolgt sein könnte.[32][33] Das Erythem verschwindet manchmal ohne Therapie, kann aber auch über Monate bestehen. Ein Rückgang des Erythema migrans ist kein Beleg für eine Heilung, da der Erreger gestreut haben kann.
Im ersten Stadium kann die Borreliose noch gut mit Antibiotika (Doxycyclin oder Amoxicillin) behandelt werden. Notwendig ist jedoch eine ausreichend lange und hoch genug dosierte Therapie.
2. Stadium: Streuung (Dissemination) des Erregers
Nach etwa 4 bis 16 Wochen,[34] nach anderen Quellen nach 20 bis 59 Tagen[17] breiten sich die Erreger im ganzen Körper aus. Die Inkubations- und Latenzzeit kann auch länger sein. Der Patient leidet dann an grippeähnlichen Symptomen wie Fieber und Kopfschmerzen, was die Erkennung der Krankheit erschwert. Charakteristisch sind starke Schweißausbrüche. Durch die Ausbreitung im Körper kann es zu einem Befall der Organe, der Gelenke und Muskeln sowie des zentralen und peripheren Nervensystems kommen. Leitsymptome in diesem Stadium sind oftmals das Bannwarth-Syndrom mit starken radikulitischen Schmerzen und einer Fazialisparese, die sich in einer Lähmung der mimischen Gesichtsmuskulatur zeigt, meist wirkt das Gesicht einseitig „schief“. Außerdem zeigen sich reaktiv benigne Hyperplasien lymphatischer Zellen, die in Form von Schwellungen vor allem im Bereich der Ohrläppchen sichtbar sind und als Lymphadenosis cutis benigna bezeichnet werden. Typisch sind auch von Gelenk zu Gelenk springende Arthritiden und Myalgien. Weiterhin kann es zu Störungen des Tastsinns, zu Sehstörungen und zu Herzproblemen, wie Sinustachykardien und Karditis, kommen, was sich manchmal durch Herzklopfen und hohen Blutdruck sowie Pulsbeschleunigung bemerkbar macht. Das Immunsystem ist in diesem Stadium oft nicht mehr in der Lage, die Infektion zu bewältigen. Es wird vermutet, dass sich Borrelien kurz im Blutkreislauf aufhalten, aber auch ins Bindegewebe übergehen können.
Ein problematischer Sonderfall ist die sogenannte Neuroborreliose, die zu vielfältigen Erkrankungen der peripheren Nerven und bei circa 10 % der Erkrankungen auch des Zentralnervensystems führen kann. In aller Regel tritt sie in der frühen Erkrankungsphase auf (bis etwa 10 Wochen), in der noch keine Antikörper gebildet wurden. Deshalb müssen in diesem Stadium ausreichend Antibiotika gegeben werden. Erschwert wird die Diagnostik dadurch, dass oft keine intrathekal gebildeten Antikörper gefunden werden.[35] Stattdessen ist von einem erhöhten Albumin- und Protein-Wert im Liquor auszugehen. Die Wahl des Antibiotikums richtet sich nach dem Befall und der Erkrankungsform. Wenn die Lyme-Borreliose nicht rechtzeitig und ausreichend mit Antibiotika therapiert wird, so kann die Erkrankung fortschreiten und zu bleibenden Organschäden führen.
3. Stadium: Spätstadium (Spätmanifestation) / Post-treatment Lyme disease syndrome (PTLDS)
Nach mehreren Monaten können Infizierte, die nicht oder nicht ausreichend behandelt wurden, schwere und chronische Symptome entwickeln. Monate-, aber auch jahrelange symptomfreie Latenzzeiten mit anschließendem Wiederaufflackern der Erkrankung sind möglich. So tritt die Akrodermatitis chronica atrophicans Herxheimer (ACA) oft erst nach Jahren auf. Es kann auch zu einer chronischen rezidivierenden Lyme-Arthritis mit vielfältigen Krankheitsbildern kommen oder auch zu einem Befall des zentralen und peripheren Nervensystems (Neuroborreliose) mit Polyneuropathie, Borrelien-Meningitis, Lyme-Enzephalomyelitis oder einer Enzephalitis. Ebenso sind chronische Erkrankungen der Sinnesorgane und der Gelenke und Muskeln möglich. Die chronischen Erkrankungen der Gelenke werden Lyme-Arthritis genannt. Es kann aber auch zu einer entzündlichen Bursitis kommen. Die unterschiedlichen Erreger scheinen verschiedene Krankheitsbilder auszulösen: Während bei einem Teil der Patienten fast nur die Gelenke betroffen sind, kommt es bei anderen hauptsächlich zu neurologischen Störungen. Erkrankungen der Sinnesorgane und des Herzens treten meist nicht isoliert, sondern in Verbindung mit einer Neuroborreliose oder Lyme-Arthritis auf. Mischformen sind möglich.
Die Lyme-Borreliose im Spätstadium, auch chronische Borreliose genannt, ist als Krankheit definiert und in der Literatur präzise dargestellt.[36][37][38][39][40][41][42] Auch wenn im Tierversuch nach einer vierwöchigen Antibiose noch Erreger in Blut und Serum gefunden wurden, beweist ihr Vorhandensein kein anhaltendes Infektionsgeschehen. Das Vorhandensein der Bakterien im Spätstadium, wie in Einzelfällen bei Betroffenen zum Beispiel durch die PCR-Methode nachweisbar, beweist nicht, dass diese auch die Ursache der Spätmanifestation sind. Ungeklärt bleibt, ob sich die Symptome im 3. Stadium ursächlich auf die Erreger zurückführen lassen, oder ob bleibende Organschäden oder ein durch die Infektion ausgelöster Autoimmunprozess (postinfektiöse Autoimmunerkrankung) verantwortlich sind.
Therapie
Die Behandlung einer Lyme-Borreliose verlangt auf Grund der Möglichkeit des vielfachen Organbefalls die interdisziplinäre Zusammenarbeit von verschiedenen Fachdisziplinen. Die Prognose nach frühzeitiger antibiotischer Behandlung im ersten Stadium ist gut. Die in manchen Quellen zitierten 95 % „folgenloser“ Ausheilung von Neuroborreliose beziehen sich jedoch nur auf den Anteil der Patienten mit akuter Neuroborreliose, die nach einem Jahr beschwerdefrei waren. Bei chronischer Neuroborreliose betrug der Anteil dagegen nur 66 %.[29]
Frühstadium
Da gerade im Frühstadium außer der Wanderröte kein sicherer Krankheitsnachweis möglich ist, stellt sich beim Auftreten von grippeähnlichen Symptomen oder Gelenkschmerzen kurz nach einem Zeckenstich die Frage einer Güterabwägung zwischen den Risiken und Nebenwirkungen einer auf Verdacht durchgeführten, eventuell überflüssigen mehrwöchigen Antibiotikatherapie einerseits und andererseits – bei Nichtdurchführung, aber auch einem denkbaren Misserfolg einer solchen Maßnahme – den möglichen gesundheitlichen, sozialen und finanziellen Folgen eines jahre- oder jahrzehntelangen chronischen Leidens, das bis hin zur Erwerbsunfähigkeit führen kann.
Im Frühstadium der Infektion (lokalisierte Infektion, Erythema migrans, regionale Lymphadenopathie) sind Tetracycline wie Doxycyclin wegen der Zellgängigkeit und ihrer Wirksamkeit gegen andere, ebenfalls durch Zeckenstiche übertragene Erreger das Mittel der Wahl. Auch Amoxicillin kann im ersten Stadium angewendet werden. Eine entsprechende Therapie erfolgt in der Regel über drei bis vier Wochen. Alternative Antibiotika bei entsprechenden Allergien sind Cefuroxim, Clarithromycin und Azithromycin.[43]
Des Weiteren ist zu berücksichtigen, dass eine Jarisch-Herxheimer-Reaktion bei einer Behandlung mit Antibiotika auftreten kann. Entsprechende Untersuchungen zeigen, dass diese Reaktion vor allem bei einer Behandlung mit Cephalosporinen und Penicillinen, die zu den Betalactam-Antibiotika gehören, auftreten. Sie werden bislang bei der Lyme-Borreliose nicht sehr häufig beobachtet. Wichtig ist eine differentialdiagnostische Unterscheidung zu Nebenwirkungen des jeweiligen Antibiotikums, zum Beispiel eine Superinfektion oder Allergie gegen Penicilline und Penicillin-Derivate.
Spätstadium
Mikrobiologische Untersuchungen weisen auf verschiedene Erschwernisse bei der antibiotischen Behandlung der Lyme-Borreliose im Spätstadium hin: die Bildung zystischer Formen, die Bildung eines sogenannten Biofilms, einer Erregerkolonie, die von extrazellulären polymeren Substanzen umgeben ist, die Antibiotika hindern einzudringen, sowie der intrazelluläre Aufenthalt und die Tatsache, dass sich ein beachtlicher Anteil der Erreger im ZNS aufhält. Insofern ist fraglich, ob Antibiotika im Spätstadium noch eine Erregereliminierung erreichen können.
Die Verabreichungsform und Länge der Antibiotikatherapie richtet sich nach dem Krankheitsstadium, aber insbesondere nach der Krankheitsmanifestation. Hierbei sind individuelle Risikofaktoren der Patienten (wie zum Beispiel eine Antibiotikaallergie oder eine Niereninsuffizienz) zu berücksichtigen. Je länger eine Borrelieninfektion dauert, umso schwieriger wird es, eine komplette Erregereliminierung zu erreichen. Es wird zwischen extrazellulären (außerhalb der Körperzellen) und intrazellulären Formen (in Zellen des Bindegewebes, des Knorpels, des Fettgewebes und der Haut) des Erregers unterschieden. Im Laborversuch hat sich dabei gezeigt, dass der Erreger binnen Stunden zwischen beiden Formen wechseln kann.[44] Es ist jedoch bis heute nicht geklärt, ob es sich dabei um reversible Formen des Erregers handelt. Für die Therapie stehen grundsätzlich verschiedene Antibiotika zur Verfügung.
Ein extrazellulär wirkendes Antibiotikum ist Ceftriaxon, das intravenös über 14 bis 21 Tage in einer Dosis von 2 g pro Tag gegeben wird. In einer Metaanalyse von acht europäischen Studien mit insgesamt 300 Patienten mit definitiver Neuroborreliose zeigte sich kein statistisch signifikanter Unterschied beim Behandlungserfolg zwischen einer oralen Doxycyclin-Therapie im Vergleich zur intravenösen Therapie mit Penicillin G oder Ceftriaxon.[45] Therapieversager sind mit allen Antibiotika und darauf basierenden Behandlungsregimen festgestellt worden. Die antibiotische Behandlung nach Standard (IDSA, sonstige Leitlinien der AWMF) im Spätstadium weist eine Versagerquote von 50 % auf.[46][47][48][49] Zur Antibiotika-Behandlung von mehr als 14 bis 30 Tagen bei Patienten mit Lyme-Borreliose gibt es bisher nur wenig Studienmaterial, entsprechend ist eine längere Antibiotikagabe bei der Lyme-Borreliose nicht hinreichend durch wissenschaftliche Studien erforscht. Bei einer Langzeitantibiose kann es zu schweren Nebenwirkungen kommen. Allen Antibiotika ist gemeinsam, dass eine längerfristige Einnahme das Mikrobiom schädigen kann. Es kann bei monate- oder jahrelanger Antibiotikaeinnahme zu schweren Darminfektionen kommen, die mitunter einen lebensbedrohlichen Verlauf nehmen können. Besonders gefürchtet ist hierbei eine Infektion mit dem Bakterium Clostridioides difficile. Sie entsteht, wenn konkurrierende Arten der normalen Darmflora durch Antibiotika zurückgedrängt werden, sich C. difficile ungehindert vermehren kann und Gifte (Toxine) produziert. Aufgrund der Gefahr der Nebenwirkungen und fehlender wissenschaftlicher Evidenz für eine Langzeitantibiotikagabe wird von dieser Form der Behandlung von einem Großteil der Mediziner abgeraten.
Eine placebokontrollierte Studie von 2008 konnte bei der Lyme-Enzephalopathie lediglich eine vorübergehende Besserung nach Durchführung einer zehnwöchigen Ceftriaxon-Behandlung zeigen. Offen blieb jedoch, ob diese Besserungen auf eine direkte Wirkung oder auf „positive Nebenwirkungen“ des Antibiotikums zurückzuführen waren.[50]
Wie in den Empfehlungen der Deutschen Gesellschaft für Neurologie zur Neuroborreliose ausgeführt ist, ist die optimale Behandlungsdauer vor allem mit den intravenös zu verabreichenden Antibiotika Ceftriaxon und Cefotaxim unklar. Eine Behandlungsdauer von mehr als drei Wochen ergebe jedoch laut der Gesellschaft keinen zusätzlichen Effekt. Inzwischen werden auch in fortgeschrittenen Stadien andere Antibiotika als Cephalosporine eingesetzt, unter anderem Doxycyclin (Tetracycline), da die β-Lactam-Antibiotika (wie Ceftriaxon, Cefotaxim) im Verdacht stehen, sogenannte zystische oder zellwandlose Formen zu verursachen und bei intrazellulärer Persistenz nicht zu wirken. Doxycyclin begünstigte jedoch bei neueren In-vitro-Untersuchungen ebenfalls die Biofilmbildung der Erreger.[51][52] Einige Behandlungsformen bestehen aus einer Kombination von intravenösen und oralen Antibiotika. Es besteht ebenfalls die Möglichkeit einer Kombinationstherapie zweier oder mehrerer Antibiotika.
Behandelt werden in diesem Stadium die chronische Neuroborreliose (den Leitlinien zufolge) mit Cephalosporin oder Doxycyclin, die Lyme-Arthritis sowie die Acrodermatitis chronica mit Doxycyclin, Amoxicillin oder Cefuroxim-Axetil.[53] Für eine Behandlung der Lyme-Borreliose mit Cholestyramin ergibt sich weder eine wissenschaftliche Rationale, noch ergeben sich hierzu Argumente aus kontrollierten Studien. Eine solche Behandlung wird nicht empfohlen.
Leitlinien
In Deutschland existieren zwei Leitlinien: 1. Die S2k-Leitlinien der Deutschen Dermatologischen Gesellschaft[54] 2. Die S3-Leitlinie der Deutschen Gesellschaft für Neurologie zur Behandlung der Neuroborreliose[55].
Außerdem existiert in den USA die 2020 von der „Infectious Diseases Society of America“ (IDSA-Leitlinien)[56] Leitlinie.[57] Daneben existiert eine weitere Leitlinie der International Lyme and Associated Diseases Society (ILADS-Leitlinien)[58] welche seit 2015 in der amerikanischen National Guideline Clearinghouse Website aufgelistet ist und in der Praxis Anwendung findet.[59]
Alternative Therapieempfehlung
Der Verein „Deutsche Borreliose Gesellschaft“ stellt seit 2011 eine umstrittene Therapieempfehlung unter dem Namen „Leitlinie“ zur Verfügung, die aber nicht im Konsens mit den Fachgesellschaften erstellt wurde.[60] Die Empfehlungen zur Diagnostik und Antibiotika-Behandlung weichen von denen der AWMF-Fachgesellschaften erheblich ab und entsprechen nicht dem wissenschaftlichen Konsens.
Kontroversen
Im Spätstadium können neben den Leitsymptomen Beschwerden auftreten, die sich auch nach einer Antibiotikatherapie nicht zurückbilden (Post-treatment Lyme disease syndrome, PTLDS).[36] Die Symptomatik besteht aus Müdigkeit, Abgeschlagenheit und Muskel- und Gelenkschmerzen. Die Ursache ist nicht geklärt. Dass Borrelien im Spätstadium ursächlich für die Beschwerden sind, ist wissenschaftlich nicht belegt. Die hohe Versagerquote bei der Antibiotikatherapie im Spätstadium spricht gegen die These, dass ein infektiöses Geschehen vorliegt.
Es werden postinfektiöse Prozesse und Organschädigungen aufgrund eines länger bestehenden Infektionsgeschehens als Ursache einer nicht anschlagenden Antibiose diskutiert.[61] Chronische Beschwerden nach einer nachgewiesenen Lyme-Borreliose werden als chronische Borreliose oder Borreliose im Spätstadium bezeichnet. Es ist ebenfalls die Bezeichnung „Post-Lyme Syndrom“ üblich, die meint, dass die Krankheitssymptome nicht ursächlich durch Borrelien ausgelöst würden. Es wird diskutiert, ob es sich bei der Spätmanifestation der Lyme-Borreliose um eine Autoimmunerkrankung handelt, die ursprünglich durch ein infektiöses Geschehen ausgelöst wurde. Die Bakterien verursachen demnach im Frühstadium Entzündungen, die sich durch autoreaktive Prozesse verselbstständigen bzw. chronifizieren und zu immer weitergehenden Beschwerden und Schädigungen führen.
Eine Minderheit der Ärzte befürwortet Therapieverfahren, zu denen auch antibiotische Langzeittherapien über Monate oder Jahre gehören, die aber nach Ansicht der Befürworter der medizinischen Leitlinien keine Evidenz haben.[62] In den USA haben Ärzte und Patienten, die dieser Meinung sind und die für längere als 14-tägige bis vierwöchige Antibiotikatherapien eintreten, ein Verfahren gegen die Autoren der offiziellen Lyme-Borreliose-Leitlinien der IDSA angestrengt. Am 1. Mai 2008 ließ der Generalstaatsanwalt von Connecticut, Richard Blumenthal, diese IDSA-Leitlinien überprüfen.[63] Es wurden geheim gehaltene Interessenskonflikte und Verstöße des Kartellrechts vermutet. Um den Beschuldigungen entgegenzutreten, setzte die IDSA eine erneute Prüfung der Leitlinien durch ein unabhängiges Ärztegremium fest. Nach einer erneuten Prüfung der aktuellen Studien- und Datenlage wurde die Gültigkeit der IDSA-Leitlinien 2010 bestätigt.[64] In den USA gehören die International Lyme And Associated Diseases Society (ILADS) und in Deutschland die Deutsche Borreliose-Gesellschaft zu den Befürwortern der Antibiotika-Langzeitbehandlung. Es werden von einigen Medizinern zum Teil auch parenterale Antibiotikabehandlungen über viele Monate oder Jahre durchgeführt.
Insbesondere wird vor gravierenden Nebenwirkungen bei Langzeitantibiotikatherapien gewarnt. In den USA sind Todesfälle durch Langzeitantibiose bekannt.
Die aktuelle S3-Leitlinie der Deutschen Gesellschaft für Neurologie (DGN) wurde Anfang 2018 von der mitbeteiligten Deutschen Borreliose Gesellschaft (DBG) und der Patientenorganisation Borreliose und FSME Bund Deutschland (BFBD) über eine einstweilige Verfügung gestoppt. Die DGN wollte deren Dissenshinweise nur im anhängenden Leitlinienreport aufnehmen, während die beiden Verbände eine Aufnahme in den Leitlinientext forderten. Nach Entscheidung des Gerichts wurde im März 2018 die einstweilige Verfügung aufgehoben und die Leitlinie konnte in ihrer ursprünglichen Form in Kraft gesetzt werden.[65][66]
Immunisierung
In den USA wurde 1998 ein wirksamer rekombinanter Impfstoff auf der Basis von OspA (outer surface protein A, äußeres Membranprotein von Borrelia burgdorferi sensu lato) zugelassen, den der Hersteller SmithKline Beecham (heute GSK) unter dem Markennamen „LYMErix“ auf den Markt brachte.[67] Bis zur Einstellung des Verkaufs im Jahr 2002 wurden ca. 1,5 Millionen Dosen des Impfstoffs verabreicht. Im Laufe der Zeit wurden 170 Fälle von Gelenkentzündungen gemeldet. Es kam zu Klagen gegen den Hersteller, als deren Resultat wurden nur noch etwa zehntausend Impfungen für das Jahr 2002 prognostiziert und SmithKline nahm den Impfstoff wieder vom Markt.[67] Untersuchungen der FDA und anderen Organisationen konnten einen kausalen Zusammenhang zwischen den Nebenwirkungen und den Impfungen nicht zeigen.
Derzeit (2022) ist der Impfstoffkandidat VLA15 von Valneva/Pfizer in klinischer Erprobung (Phase 3).[68] Es handelt sich hierbei um einen Untereinheitenimpfstoff auf Proteinbasis, der sich gegen mehrere OspA-Typen richtet.
In der Tiermedizin kann zum Schutz vor der Lyme-Borreliose beim Hund auch in Deutschland eine Impfung durchgeführt werden, es sind drei Impfstoffe zugelassen (Stand 2022): Merilym 3 (Boehringer Ingelheim Vetmedica GmbH), RIVAC Borrelia (Ecuphar), sowie Virbagen canis B (Virbac Tierarzneimittel GmbH).[69] In den USA ist ferner Nobivac Lyme von MSD verfügbar, der sich gegen OspC richtet.[70] Seit 2015 ist ein für Pferde zugelassener Impfstoff auf dem Markt.[71]
Literatur
Monografien
- Petra Hopf-Seidel: Krank nach Zeckenstich. Borreliose erkennen und wirksam behandeln. Knaur, München 2008. ISBN 978-3-426-87392-2.
- Hans Horst: Zeckenborreliose Lyme-Krankheit bei Mensch und Tier. Thieme, Stuttgart 2003, ISBN 3-934211-49-6.
- H. Krauss, A. Weber, M. Appel, B. Enders, A. v. Graevenitz, H. D. Isenberg, H. G. Schiefer, W. Slenczka, H. Zahner: Zoonosen. Von Tier zu Mensch übertragbare Infektionskrankheiten. 3. Auflage. Deutscher Ärzte-Verlag, Köln 2004, ISBN 3-7691-0406-4.
- Wolfgang Kristoferitsch: Neuropathien bei Lyme-Borreliose. Springer, Wien 1989, ISBN 3-211-82108-2.
- Patrick Oschmann, Peter Kraiczy: Lyme-Borreliose und Frühsommer-Meningoenzephalitis. Uni-med, Bremen 1998, ISBN 3-89599-408-1.
- Norbert Satz: Klinik der Lyme-Borreliose. Huber, Bern 2002, ISBN 3-456-83430-6, Neuauflage 2010, ISBN 978-3-456-84763-4.[72]
Aufsätze
- Brian Fallon: Die neuropsychiatrischen Manifestationen der Lyme-Borreliose. (PDF) Übersetzung der englischsprachigen Version 1992
- Hans-Peter Wirtz: Zecken als Krankheitsüberträger: Was tun bei einem Stich? In: Biologie in unserer Zeit, Jg. 2001, Band 31, Nr. 4, S. 229–238.
- Helge Kampen: Vektor-übertragene Infektionskrankheiten auf dem Vormarsch? Wie Umweltveränderungen Krankheitsüberträgern und -erregern den Weg bereiten. In: Naturwissenschaftliche Rundschau, Jg. 2005, Band 58, Nr. 4, S. 181–189.
- H. Krauss u. a.:Borreliosen. ( vom 27. Dezember 2013 im Internet Archive; PDF; 6 Seiten) In: Zoonosen. Von Tier zu Mensch übertragbare Infektionskrankheiten. 3. Auflage. Deutscher Ärzteverlag, 2004.
- Dieter Hassler:Phasengerechte Therapie der Lyme-Borreliose. ( vom 28. September 2007 im Internet Archive; PDF; 6 Seiten) In: Chemother. J., Jg. 2006, Band 15, S. 106–111.
- R. Nau u. a.: Lyme-Borreliose – aktueller Kenntnisstand. In: Dtsch Arztebl Int. Nr. 106(5), 2009, S. 72–81 (Artikel, aerzteblatt.de).
- Marianne Abele-Horn: Lymne-Borreliose. In: Antimikrobielle Therapie. Entscheidungshilfen zur Behandlung und Prophylaxe von Infektionskrankheiten. Unter Mitarbeit von Werner Heinz, Hartwig Klinker, Johann Schurz und August Stich. 2., überarbeitete und erweiterte Auflage. Peter Wiehl, Marburg 2009, ISBN 978-3-927219-14-4, S. 211–213.
Weblinks
- Borreliose – Informationen des Robert Koch-Instituts
- Nationales Referenzzentrum für Borrelien für Deutschland
- Borreliose – eingebildete Krankheit? daserste.de; 10. Juni 2012
Einzelnachweise
- ↑ Leitlinie Neuroborreliose der Deutschen Gesellschaft für Neurologie. In: AWMF online (Stand 2005)
- ↑ a b c Klaus-Peter Hunfeld: Borrelien. In: Sebastian Suerbaum et al. (Hrsg.): Medizinische Mikrobiologie und Infektiologie. Springer, Berlin, Heidelberg 2020, ISBN 978-3-662-61385-6, S. 487–498, doi:10.1007/978-3-662-61385-6_45.
- ↑ a b c d Lyme-Borreliose. RKI-Ratgeber. In: RKI. 25. April 2019, abgerufen am 15. August 2022.
- ↑ a b Thomas Meißner: Borreliose: Die unterschätzte Syphilis aus dem Wald. Ärztezeitung, abgerufen am 13. Mai 2023.
- ↑ V. P. Mursic u. a.: Formation and cultivation of Borrelia burgdorferi spheroplast-L-form variants. In: Infection. Band 24, Nr. 3, 1996, S. 218–226. PMID 8811359.
- ↑ Joachim Gruber: Neuroborreliose: Einige Hintergründe für Krankheitsverlauf und lange Behandlungdauer. In: Lyme-Borreliose-Informationen. 1. Februar 2008, abgerufen am 29. Juli 2014.
- ↑ V. Preac Mursic, W. Marget, U. Busch, D. Pleterski Rigler, S. Hagl: Kill kinetics of Borrelia burgdorferi and bacterial findings in relation to the treatment of Lyme borreliosis. In: Infection. Band 24, Nr. 1, Januar–Februar 1996, S. 9–16.
- ↑ Michael T. Madigan, John M. Martinko, Jack Parker: Brock Mikrobiologie. Deutsche Übersetzung herausgegeben von Werner Goebel, 1. Auflage. Spektrum Akademischer Verlag GmbH, Heidelberg/Berlin 2000, ISBN 3-8274-0566-1, S. 349, 597–600, 971.
- ↑ J. E. Posey, F. C. Gherardini: Lack of a role for iron in the Lyme disease pathogen. In: Science. Band 288. Jahrgang, Nr. 5471, Juni 2000, S. 1651–1653, PMID 10834845.
- ↑ a b Heidrun Wothe: Lyme-Borreliose kann in Gärten erworben werden. Robert Koch-Institut, Pressemitteilung vom 1. Juni 2001 beim Informationsdienst Wissenschaft (idw-online.de), abgerufen am 15. September 2015.
- ↑ Lyme-Borreliose RKI-Ratgeber für Ärzte
- ↑ Infektionsschutzgesetz: Rheinland-Pfalz, Saarland ( des vom 25. August 2013 im Internet Archive) Info: Der Archivlink wurde automatisch eingesetzt und noch nicht geprüft. Bitte prüfe Original- und Archivlink gemäß Anleitung und entferne dann diesen Hinweis.
- ↑ Volker Fingerle: Gesundheit: Lyme-Borreliose Meldepflicht – Internetangebot. Bayerisches Landesamt für Gesundheit und Lebensmittelsicherheit, abgerufen am 15. November 2017.
- ↑ Ötzi hatte Borreliose und vertrug keine Milch. In: oe24.at. 28. Februar 2012, abgerufen am 9. März 2012.
- ↑ Hubert Filser: Der Risikopatient aus dem Eis. In: Süddeutsche Zeitung. online vom 29. Februar 2012, abgerufen am 9. März 2012.
- ↑ C. Rauter, R. Oehme, I. Diterich, M. Engele, T. Hartung:Distribution of Clinically Relevant Borrelia Genospecies in Ticks Assessed by a Novel, Single-Run, Real-Time PCR. ( des vom 20. Januar 2017 im Internet Archive) Info: Der Archivlink wurde automatisch eingesetzt und noch nicht geprüft. Bitte prüfe Original- und Archivlink gemäß Anleitung und entferne dann diesen Hinweis. In: J Clin Microbiol. 2002 January; 40(1), S. 36–43.
- ↑ a b c B. Wilske u. a.: Lyme-Borreliose in Süddeutschland: Epidemiologische Daten zum Auftreten von Erkrankungsfällen sowie zur Durchseuchung von Zecken (Ixodes ricinus) mit Borrelia burgdorferi.
- ↑ Thomas Kistemann: Regionale Verbreitung der Lyme-Borreliose. (PDF; 350 kB) Nationalatlas des Leibniz-Institut für Länderkunde, 20. April 2012; abgerufen am 27. April 2012; dynamische Version (benötigt Adobe Flash). Es wurde jeweils das 3. Abrechnungsquartal (Juli bis September) der Jahre 2007 bis 2009 betrachtet.
- ↑ Epidemiologisches Bulletin, Nr. 14/2012. (PDF; 131 kB) RKI, 10. April 2012.
- ↑ R. Smith, J. Takkinen, Editorial team: Lyme borreliosis: Europe-wide coordinated surveillance and action needed? In: Eurosurveillance. 2006;11(25), S. 2977 (englisch); abgerufen am 27. April 2012.
- ↑ E. Lindgren, T. Jaenson: Lyme Borreliosis in Europe. (PDF; 1,1 MB) WHO Europe (englisch) abgerufen am 27. April 2012.
- ↑ Borreliose / Lyme-Krankheit ( des vom 8. März 2018 im Internet Archive) Info: Der Archivlink wurde automatisch eingesetzt und noch nicht geprüft. Bitte prüfe Original- und Archivlink gemäß Anleitung und entferne dann diesen Hinweis., Informationen des Bundesamts für Gesundheit
- ↑ a b O. March: Transmissionsrisiko von Borrelia burgdorferi nach Zeckenstich: Follow-up Studie. (PDF)
- ↑ Petra Hopf-Seidel: Die chronisch-persistierende Borreliose. (PDF) Abgerufen am 15. Oktober 2018.
- ↑ D. Kosik-Bogacka, K. Bukowska, W. Kuźna-Grygiel: Detection of Borrelia burgdorferi sensu lato in mosquitoes (Culicidae) in recreational areas of the city of Szczecin. In: Ann Agric Environ Med. Band 9, Nr. 1, 2002, S. 55–57, PMID 12088398 (online [PDF]).Detection of Borrelia burgdorferi sensu lato in mosquitoes (Culicidae) in recreational areas of the city of Szczecin ( des vom 8. Juni 2007 im Internet Archive) Info: Der Archivlink wurde automatisch eingesetzt und noch nicht geprüft. Bitte prüfe Original- und Archivlink gemäß Anleitung und entferne dann diesen Hinweis.
- ↑ D. I. Kosik-Bogacka, W. Kuźna-Grygiel, K. Górnik: Borrelia burgdorferi sensu lato infection in mosquitoes from Szczecin area. In: Folia Biol. (Kraków). Band 54, Nr. 1-2, 2006, S. 55–59, PMID 17044261.
- ↑ Einheimische Mücken könnten Borreliose übertragen. In: Spiegel Online. Abgerufen am 17. Oktober 2018.
- ↑ S. W. Luger: Lyme disease transmitted by a biting fly. In: N. Engl. J. Med. Band 322, Nr. 24, Juni 1990, S. 1752, PMID 2342543.
- ↑ a b R. Kaiser: Verlauf der akuten und chronischen Neuroborreliose nach Behandlung mit Ceftriaxon. In: Nervenarzt. 2004 Jun; 75(6), S. 553–557.
- ↑ Empfehlungen der Deutschen Gesellschaft für Neurologie (DGN) zur Diagnose und Behandlung der Neuroborreliose ( des vom 23. Mai 2015 im Internet Archive) Info: Der Archivlink wurde automatisch eingesetzt und noch nicht geprüft. Bitte prüfe Original- und Archivlink gemäß Anleitung und entferne dann diesen Hinweis. (PDF; 180 kB).
- ↑ J. Evison et al.: Abklärung und Therapie der Lyme-Borreliose bei Erwachsenen und Kindern. (PDF) Empfehlungen der Schweizerischen Gesellschaft für Infektiologie – Teil 2: Klinik und Therapie. In: Schweizerische Ärztezeitung Nr. 42. 2005, S. 2375–2384, archiviert vom (nicht mehr online verfügbar) am 21. März 2016; abgerufen am 16. März 2016. Info: Der Archivlink wurde automatisch eingesetzt und noch nicht geprüft. Bitte prüfe Original- und Archivlink gemäß Anleitung und entferne dann diesen Hinweis.
- ↑ zecken.de ( des vom 3. März 2016 im Internet Archive) Info: Der Archivlink wurde automatisch eingesetzt und noch nicht geprüft. Bitte prüfe Original- und Archivlink gemäß Anleitung und entferne dann diesen Hinweis.
- ↑ Zeckenstich was nun? bfbd.de
- ↑ Lyme-Borreliose, AKH-Consilium ( des vom 12. Juli 2010 im Internet Archive) Info: Der Archivlink wurde automatisch eingesetzt und noch nicht geprüft. Bitte prüfe Original- und Archivlink gemäß Anleitung und entferne dann diesen Hinweis.
- ↑ Epidemiologisches Bulletin 38
- ↑ a b Study Shows Evidence of Severe and Lingering Symptoms in Some after Treatment for Lyme Disease, Webseite der Johns Hopkins University vom 1. Februar 2018 (englisch).
- ↑ Logigian EL, Kaplan RF, Steere AC. Successful treatment of Lyme encephalopathy with intravenous ceftriaxone. J Infect Dis 1999; 180 (2):377-83.
- ↑ Brorson O, Brorson SH. An in vitro study of the susceptibility of mobile and cystic forms of Borrelia burgdorferi to hydroxychloroquine. In: Int Microbiol, 2002, 5 (1), S. 25–31
- ↑ ES. Asch, DI. Bujak M. Weiss MG. Peterson A. Weinstein: Lyme disease: an infectious and postinfectious syndrome. In: J Rheumatol, 1994; 21 (3), S. 454–461
- ↑ MH. Ziska, ST. Donta, FC. Demarest: Physician preferences in the diagnosis and treatment of Lyme disease in the United States. In: Infection, 1996, 24 (2), S. 182–186
- ↑ DJ. Cameron: Clinical trials validate the severity of persistent Lyme disease symptoms. In: Med Hypotheses, 2009, 72 (2), S. 153–156
- ↑ Petra Hopf-Seidel: Krank nach Zeckenstich. Borreliose erkennen und wirksam behandeln. Knaur, München 2008, S. 184–257.
- ↑ Marianne Abele-Horn (2009), S. 212.
- ↑ O. Brorson, S. H. Brorson: A rapid method for generating cystic forms of Borrelia burgdorferi, and their reversal to mobile spirochetes. In: APMIS. 1998 Dec; 106(12), S. 1131–1141. PMID 10052721
- ↑ J. J. Halperin, E. D. Shapiro, E. Logigian u. a.: Practice parameter: treatment of nervous system Lyme disease (an evidence-based review): report of the Quality Standards Subcommittee of the American Academy of Neurology. In: Neurology. Band 69, Nr. 1, Juli 2007, S. 91–102, doi:10.1212/01.wnl.0000265517.66976.28, PMID 17522387.
- ↑ Steere AC. Lyme disease. N Engl J Med 1989; 321(9):586-96.
- ↑ Steere AC, Dhar A, Hernandez J et al. Systemic symptoms without erythema migrans as the presenting picture of early Lyme disease. Am J Med 2003; 114(1):58-62
- ↑ V Preac-Mursic, K Weber, HW Pfister et al. Survival of Borrelia burgdorferi in antibiotically treated patients with Lyme borreliosis. Infection 1989; 17(6):355-9
- ↑ Gasser R, Reisinger E, Eber B et al. Cases of Lyme borreliosis resistant to conventional treatment: improved symptoms with cephalosporin plus specific beta-lactamase inhibition. Microb Drug Resist 1995; 1(4):341-4
- ↑ B. A. Fallon, J. G. Keilp, K. M. Corbera u. a.: A randomized, placebo-controlled trial of repeated IV antibiotic therapy for Lyme encephalopathy. In: Neurology. Band 70, Nr. 13, März 2008, S. 992–1003, doi:10.1212/01.WNL.0000284604.61160.2d, PMID 17928580.
- ↑ Sapi E, Kaur N, Anyanwu S, Luecke DF, Datar A, Patel S, Rossi M, Stricker RB. Evaluation of in-vitro antibiotic susceptibilitiy of different morphological forms of Borrelia burgdorferi. Infection and Drug Resistance. 2011; 4:97-113
- ↑ Datar A, Kaur N, Patel S, Luecke DF, Sapi E. In Vitro Effectiveness of Samento and Banderol Herbal Extracts on the Different Morphological Forms of Borrelia Burgdorferi. Townsend Letter, The Examiner of Alternative Medicine. 2010
- ↑ Marianne Abele-Horn (2009), S. 212 f.
- ↑ Kutane Lyme Borreliose. In: AWMF. 2016, abgerufen am 11. August 2022.
- ↑ Neuroborreliose. In: AWMF. 2018, abgerufen am 11. August 2022.
- ↑ IDSA-Leitlinien (Seite nicht mehr abrufbar, festgestellt im Dezember 2022. Suche in Webarchiven) Info: Der Link wurde automatisch als defekt markiert. Bitte prüfe den Link gemäß Anleitung und entferne dann diesen Hinweis.
- ↑ Paul M. Lantos et al.: Lyme Disease. Infectious Diseases Society of America, 30. November 2020, abgerufen am 11. August 2022 (englisch).
- ↑ Treatment Guidelines for Lyme Disease from ILADS. Abgerufen am 4. Mai 2017 (amerikanisches Englisch).
- ↑ ILADS Treatment Guidelines Are Now Summarized on the National Guideline Clearinghouse Website. (ilads.org [abgerufen am 4. Mai 2017]).
- ↑ Diagnostik und Therapie der Lyme-Borreliose. (PDF) Leitlinien. Deutsche Borreliose-Gesellschaft e. V., Mai 2011, abgerufen am 11. August 2022.
- ↑ G. P. Wormser, I. Schwartz: Antibiotic Treatment of Animals Infected with Borrelia burgdorferi. In: Clinical Microbiology Reviews. 22, 2009, S. 387, doi:10.1128/CMR.00004-09. PMC 2708393 (freier Volltext).
- ↑ Christiane Hawranek: Monatelange Antibiotika-Behandlung: Borreliose: Mediziner warnen vor umstrittenen Therapien. In: BR.de, Bayerischer Rundfunk. 8. Oktober 2017, abgerufen am 10. September 2019.
- ↑ Attorney General’s Investigation Reveals Flawed Lyme Disease Guideline Process, IDSA Agrees To Reassess Guidelines, Install Independent Arbiter. ct.gov
- ↑ Stephen Singer: No changes to Lyme disease treatment. NBC News, 22. April 2010.
- ↑ Landgericht Berlin: Einstweilige Verfügung stoppt neue Leitlinie. In: Ärzte Zeitung. Abgerufen am 18. Oktober 2018.
- ↑ DGN darf veröffentlichen: Anträge gegen Borreliose-Leitlinie abgelehnt. In: Ärzte Zeitung. Abgerufen am 18. Oktober 2018.
- ↑ a b Lyme Disease Vaccines. In: National Institutes of Health. 16. November 2018, abgerufen am 11. August 2022 (englisch).
- ↑ Borreliose-Impfung: Valneva und Pfizer starten Zulassungs-Studie. In: mdr. 9. August 2022, abgerufen am 11. August 2022.
- ↑ Immunologische Arzneimittel für Hunde. In: PEI. 12. Juli 2022, S. 1-3, abgerufen am 11. August 2022.
- ↑ Stop Lyme. In: MSD. Abgerufen am 11. August 2022 (englisch).
- ↑ Bekanntmachung Nr. 407 über die Zulassung von Impfstoffen und biomedizinischen Arzneimitteln sowie andere Amtshandlungen vom 8. März – Erteilung einer Zulassung gemäß § 23 TierImpfStV. Paul-Ehrlich-Institut Bundesinstitut für Impfstoffe und biomedizinische Arzneimittel
- ↑ Inhaltsverzeichnis. (PDF) (Seite nicht mehr abrufbar, festgestellt im April 2019. Suche in Webarchiven) Info: Der Link wurde automatisch als defekt markiert. Bitte prüfe den Link gemäß Anleitung und entferne dann diesen Hinweis.
Auf dieser Seite verwendete Medien
Autor/Urheber: Percherie, Lizenz: CC BY-SA 3.0
Länder mit berichteten Borreliose-Fällen
Autor/Urheber: W.alter, Lizenz: CC BY-SA 4.0
Gemeiner Holzbock (Ixodes ricinus) am 3.5.2021 im NSG Hochholz-Kapellenbruch
Das Erythema migrans fällt meistens nicht so typisch aus wie in diesem Bild.
Autor/Urheber: Ffurler, Lizenz: CC BY-SA 4.0
Erythema migrans (Wanderröte) auf einem männlichen Unterschenkel. Der Zeckenbiss ist in der Mitte. Das typische Zielscheibenförmige Muster kommt hier gut zur Geltung. Der Durchmesser beträgt in der Höhe 14 cm, in der Breite 10 cm.
Using darkfield microscopy technique, this photomicrograph, magnified 400x, reveals the presence of spirochete, or “corkscrew-shaped” bacteria known as Borrelia burgdorferi, which is the pathogen responsible for causing Lyme disease. Borrelia burgdorferi are helical shaped bacteria, and are about 10-25µm long. These bacteria are transmitted to humans by the bite of an infected deer tick, and caused more than 23,000 cases of Lyme disease in the United States during 2002.




